Résumé
Le déficit en alpha1-antitrypsine (DAAT) est une maladie génétique rare. Elle apparaît lorsque la protéine appelée alpha1-antitrypsine (A1AT), produite par le foie, est en trop faible quantité dans le sang.
La fonction principale de l’A1AT est de protéger les poumons. En effet, chaque jour, les poumons sont exposés à des facteurs extérieurs, tels que la fumée de tabac, les polluants, les microbes, etc. Face à ces agressions, les globules blancs libèrent des molécules très puissantes (enzyme de la famille des protéases) dont le rôle est de détruire les agents pathogènes de l’air inspiré, mais qui seraient aussi capables de détruire les parois des alvéoles, si celles-ci n’étaient pas protégées. La protection des alvéoles est en bonne partie assurée par l’A1AT.
Ainsi, s’il n’y a pas d’A1AT ou si elle est présente en trop petites quantités, la paroi des alvéoles est peu à peu endommagée voire détruite par les agressions répétées des poumons (par exemple sous l’effet de la fumée de cigarette), qui la détruisent peu à peu au cours de la vie. Cette destruction progressive des cloisons des alvéoles pulmonaires (dans lesquelles se trouvent les capillaires sanguins nécessaires aux échanges gazeux) provoque une maladie respiratoire appelée « emphysème pulmonaire ».
Quelles sont les causes ?
Le DAAT est une maladie génétique, héréditaire, dû à la mutation du gène SERPINA1 qui contrôle la production de la protéine A1AT. Une personne développe la maladie lorsque la mutation est transmise aussi bien par le père que par la mère.
Il existe plusieurs gènes qui sont anormaux : les plus courants sont nommés S et Z. Les gènes normaux sont nommés M. Une personne qui n’est pas atteinte d’un déficit en AAT possède deux gènes M (MM). Les personnes atteintes d’un déficit en AAT ont le plus souvent deux gènes Z (ZZ).
Les phénotypes possibles :
- MM : pas de déficit
- MS : Déficit très modéré
- MZ : Déficit modéré
- SS : Déficit modéré
- SZ : Déficit sévère
- ZZ : Déficit très sévère
Les personnes dont seul un gène SERPINA1 est anormal sont dites « porteuses » : elles peuvent transmettre ce gène anormal à leurs enfants, mais ne sont pas elles-mêmes malades, mais à risque de développer les mêmes maladies que les personnes atteintes d’un DAAT en cas de tabagisme ou d’une consommation importante d’alcool.
Quelles sont les personnes concernées ?
Le DAAT est une maladie rare. La prévalence de ses formes sévères varie au sein de l’Europe, touchant environ un individu sur 1 500 à 6 000, alors que les formes légères sont beaucoup plus répandues. Les spécialistes admettent toutefois que seuls environ 10 à 20 % des personnes atteintes sont recensées.
Quels sont les symptômes de la maladie ?
De nombreuses personnes atteintes d’un DAAT ne présentent pas de symptômes ou des symptômes semblables à ceux d’une bronchopneumopathie chronique obstructive (BPCO) ou d’un asthme, ce qui rend le diagnostic difficile.
Chez l’adulte, cette maladie se manifeste principalement par :
- une difficulté à respirer : également appelée dyspnée, elle se manifeste par un essoufflement d’abord à l’effort puis au repos, ou par l’impression de manquer d’air ;
- une respiration sifflante : comme dans l’asthme, elle se caractérise par un bruit de sifflement à l’inspiration et à l’expiration ;
- une toux chronique et des expectorations : cette toux, bien connue des fumeurs, apparaît dès le réveil et accompagne les patients tout au long de leur journée. Elle est généralement productive, c’est-à-dire qu’elle génère des sécrétions.
À la différence des adultes (chez qui les poumons sont le plus souvent atteints), chez les nourrissons et les enfants, les symptômes surviennent en premier lieu dans le foie, tels que la jaunisse (ictère), une augmentation du volume du foie (hépatomégalie), une cirrhose ou un déficit en vitamines liposolubles.
Même en l’absence de complications hépatiques pendant la petite enfance, environ 10 % des adultes atteints d’un DAAT développent une hépatite chronique ou une cirrhose.
Plus rarement le DAAT peut se manifester par une panniculite, une affection inflammatoire des tissus adipeux sous-cutanés. Les personnes atteintes présentent des bosses douloureuses et sensibles ou des taches décolorées sur le bas-ventre, les fesses et les cuisses.
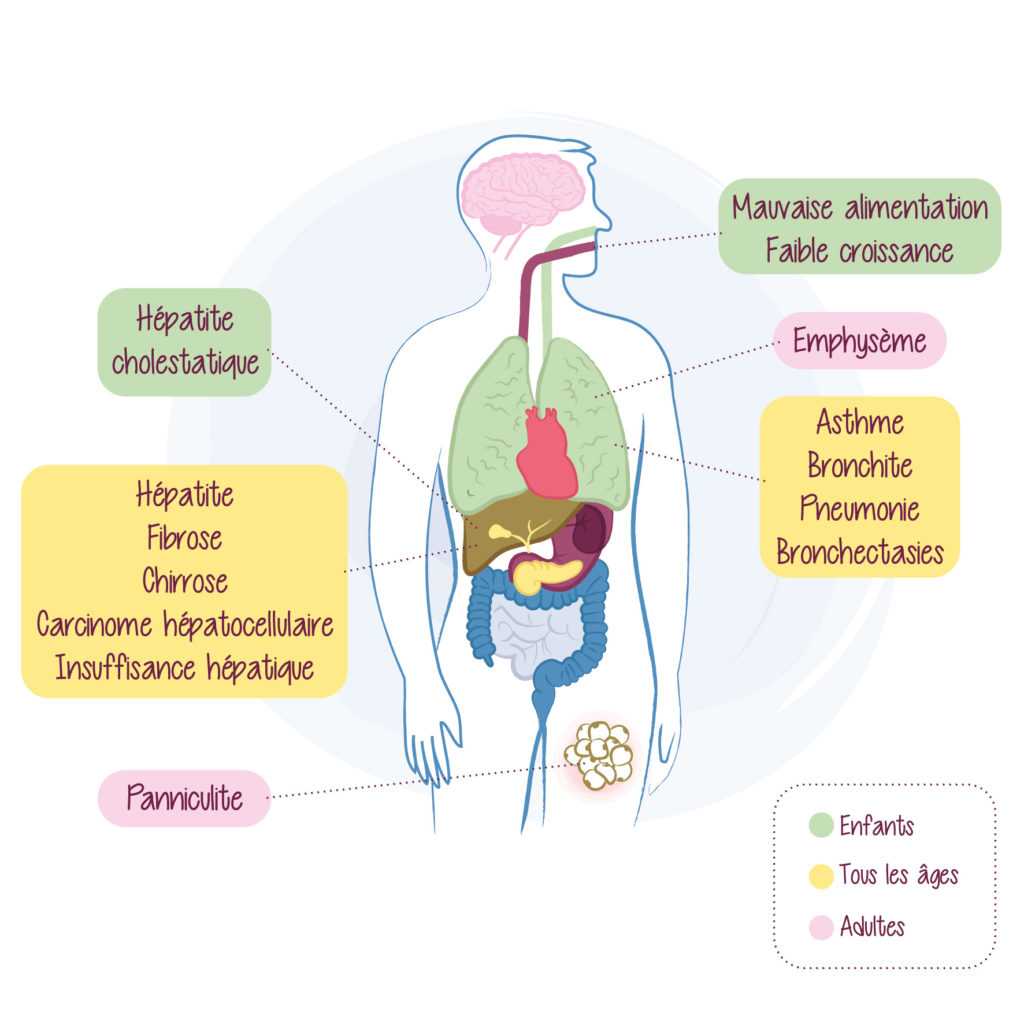
Illustration de la Fig 1 adaptée de Catherine M. Greene et al. https://www.nature.com/articles/nrdp201651
Quels examens doit-on passer pour le diagnostic ?
Le diagnostic se fait souvent chez l’adulte vers l’âge de 30 – 40 ans. En cas de suspicion d’un DAAT, une prise de sang et des analyses biologiques sont réalisées pour mesurer la concentration en A1AT (la valeur normale étant comprise entre 0,9 et 2,0 g/L). On considère qu’un patient est déficitaire lorsque son taux d’A1AT est inférieur à une valeur de 0,6 g/L. L’analyse peut également être réalisée sur une goutte de sang recueillie sur papier buvard.
Des tests génétiques peuvent être prescrits pour identifier les mutations sur le gène SERPINA1. Le DAAT étant une maladie génétique et héréditaire, les membres de la famille des personnes atteintes peuvent eux aussi être atteints ou porteurs de la mutation génétique et doivent donc être informés.
Quelle est la prise en charge ?
La prise en charge repose à la fois sur des mesures hygiéno-diététiques et sur le traitement médical de l’emphysème. Elle a plusieurs objectifs :
- Soulager les symptômes
- Améliorer la qualité de vie
- Éviter et traiter les complications et les exacerbations
- Éviter la progression de la maladie
Les mesures hygiéno-diététiques
Le tabagisme étant le principal facteur de risque et d’aggravation de l’emphysème chez les personnes présentant un DAAT, arrêter de fumer s’avère absolument indispensable. N’hésitez pas à vous informer auprès d’un professionnel de santé (médecin, pharmacien ou infirmier) à propos des médicaments disponibles et des thérapies de remplacement de la nicotine.
Pour limiter l’exposition au tabagisme passif, il est également conseillé d’éviter de fréquenter les lieux enfumés.
Compte tenu de l’impact des contaminants aériens, il est important d’éviter toute exposition à des toxiques inhalés (poussières de charbon, moisissures, silice, etc.), de nature professionnelle ou dans le cadre des loisirs. Dans certaines situations, une adaptation de l’activité, en collaboration avec le médecin du travail, pourra s’avérer nécessaire.
Les personnes atteintes de DAAT sont plus à risque de développer des complications respiratoires si elles contractent la grippe ou une pneumonie à pneumocoque.
La vaccination est fortement recommandée :
- contre la grippe (effectuée chaque année à l’automne
- contre le pneumocoque (selon la recommandation du médecin)
- contre la covid-19
Traitement médical
Bien que l’on ne sache pas encore guérir le DAAT, divers traitements médicaux permettent de soulager et de contrôler les symptômes respiratoires de l’emphysème et contribuent à améliorer la qualité de vie des patients.
Les bronchodilatateurs ou parfois les corticoïdes en inhalation permettent de dilater les bronches et les bronchioles, et faciliter ainsi la respiration et espacer les exacerbations.
Il existe des possibilités de compenser le déficit en A1AT par perfusion hebdomadaire de la protéine purifiée obtenue à partir de plasma de donneurs de sang. Le traitement de substitution permet d’augmenter les concentrations en A1AT dans le sang et les poumons des patients et de ralentir la progression de l’emphysème.
Elle est mise en place en cas d’insuffisance respiratoire chronique sévère associée au DAAT. Cela peut être un traitement à court terme (par exemple si le patient est à l’hôpital en raison d’une infection pulmonaire jusqu’à ce que les niveaux d’oxygène redeviennent normaux) ou à long terme si les poumons présentent des lésions et ne sont plus capables de capter assez d’oxygène.
Elle peut être proposée lorsque la gêne respiratoire est importante au point de réduire les capacités du patient dans sa vie quotidienne. Son objectif est d’améliorer la qualité de vie et l’autonomie, en réduisant l’essoufflement et en diminuant le handicap lié à la maladie respiratoire.
La réhabilitation respiratoire implique l’intervention de plusieurs professionnels de santé et intervient sur des aspects complémentaires :
- L’exercice physique à travers le renforcement musculaire, le travail d’endurance, le drainage bronchique et des conseils pour mieux respirer : choix de la position du corps, respiration à lèvres pincées en cas d’essoufflement important, etc.
- L’éducation thérapeutique pour aider les patients à mieux vivre avec leur maladie
- La prise en charge du tabagisme, des autres dépendances et de l’exposition professionnelle
- La prise en charge psychologique et sociale
- Le suivi nutritionnel
Les séances peuvent être organisées à domicile, dans des structures de soins spécialisées, ou à l’hôpital.
La greffe pulmonaire
Chez les patients atteints d’une insuffisance respiratoire très invalidante, les médecins peuvent proposer une inscription sur liste d’attente pour bénéficier d’une greffe de poumons. Cette dernière est discutée au cas par cas s’il n’y a pas de contre-indication, et en particulier n’est possible que chez les personnes de moins de 65 ans environ d’âge physiologique.
Liens utiles
Informations pour les professionnels
Relecture par le Pr Vincent COTTIN, pneumologue, coordonnateur du centre de référence des maladies pulmonaires rares (OrphaLung), hôpital universitaire Louis Pradel, Hospices civils de Lyon, Pr Jean-François MORNEX, chef de service de pneumologie, centre de référence des maladies pulmonaires rares (OrphaLung), hôpital universitaire Louis Pradel, Hospices civils de Lyon – mise à jour novembre 2021.
