La fédération de transplantation organes prélèvement Paris-Saclay (TOPPS) a été créée. Elle a pour vocation d’intensifier les collaborations et formations entre les équipes de recherche et les équipes cliniques de l’Université Paris-Saclay afin de favoriser l’interdisciplinarité, repoussant ainsi les frontières de la transplantation d’organes. Cette journée de lancement a réuni plus de 300 participants dont des cliniciens, des chercheurs et des représentants d’associations de patients, ainsi que 19 orateurs et modérateurs autour d’un programme qui a permis de riches échanges scientifiques, philosophiques, éthiques, et théologiques sur les thèmes du don et de l’innovation.
La transplantation sauve des vies. À l’origine de toute greffe cependant, il y a un prélèvement d’organes, un don. Le Pr Jean-Charles Duclos-Vallée (hépatologue, hôpital Paul-Brousse), coordonnateur de la fédération TOPPS a rappelé les importants défis dans le domaine de la transplantation d’organes. En effet, lutter contre la pénurie d’organes, sensibiliser au don d’organes, promouvoir la culture du don, et améliorer la survie post-transplantation constituent des enjeux pour la fédération TOPPS. En renforçant les liens entre cliniciens et chercheurs, elle vise ainsi à interconnecter ces experts et créer un environnement propice à l’innovation et à la collaboration interdisciplinaire pour une meilleure prise en charge du greffon et du patient transplanté.
Parmi les principales thématiques abordées, le Pr Duclos-Vallée met en avant la gestion de la défaillance terminale d’organe, la prise en charge des maladies rares (dont la gestion reste complexe en pré-transplantation) et la perfusion ex-vivo, une solution prometteuse pour optimiser la viabilité des organes avant la transplantation. À noter que la fédération TOPPS bénéficie du soutien de plusieurs institutions de renom, notamment l’Institut National de la Santé et de la Recherche Médicale (INSERM), le Centre National de la Recherche Scientifique (CNRS), CentraleSupélec, l’École Normale Supérieure (ENS), le réseau européen de référence des maladies pulmonaires rares (ERN-LUNG) et l’Institut Hors Murs (IHM) Paris Institute for Transplantation & Organ Regeneration (PITOR) « qui a une expertise indéniable dans l’utilisation des biomarqueurs dans le rejet aigu et chronique du greffon ».
La recherche au sein de la fédération TOPPS est structurée autour de cinq axes prioritaires, qui sont susceptibles d’évoluer :
- La transplantation pédiatrique – multi-organes
- Les cohortes de transplantation, en particulier pour les maladies rares
- La perfusion d’organe – la médecine régénératrice
- L’immunologie – l’infectiologie
- Les sciences humaines et sociales et l’éthique – le don du vivant
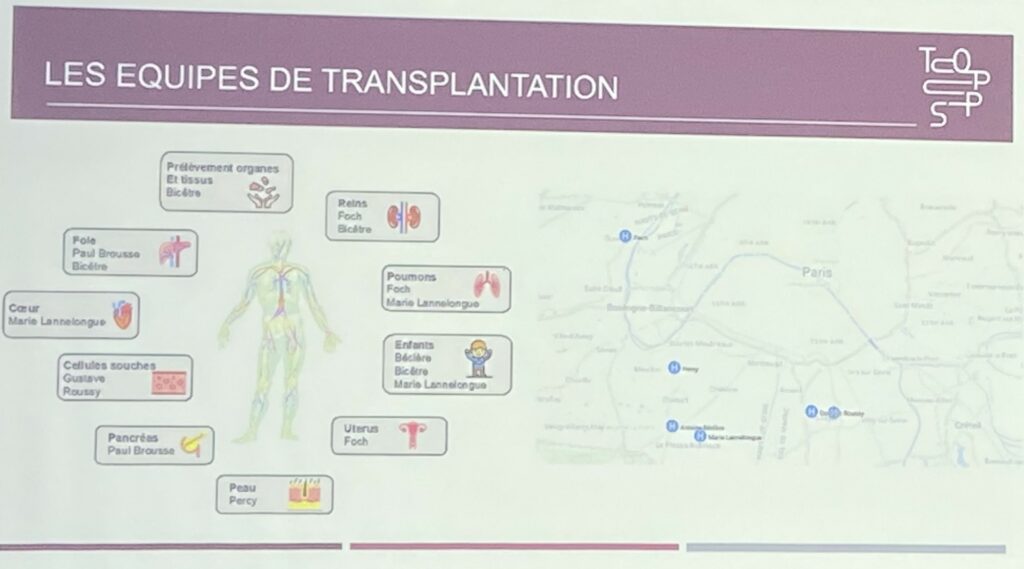
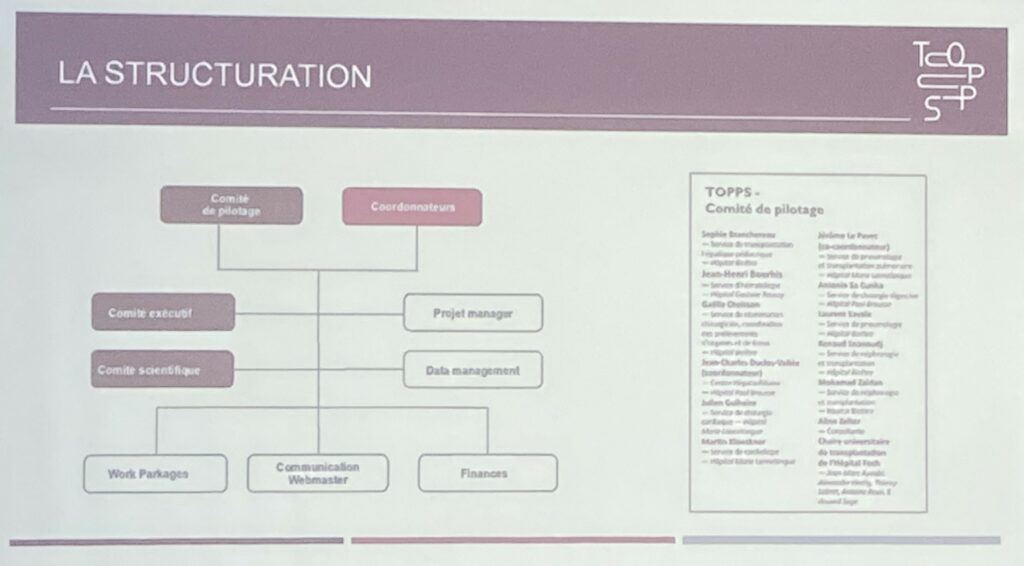
Pr Jean-Charles Duclos-Vallée – Structuration de la fédération TOPPS
La catégorie 3 de Maastricht fait référence à une classification des donneurs potentiels d’organes basée sur les critères établis lors de la Conférence de Maastricht en 1995. Cette classification a été élaborée pour aider à clarifier les circonstances dans lesquelles le prélèvement d’organes peut être considéré comme éthiquement acceptable après le décès d’un individu.
En France, les prélèvements d’organes sont réalisés majoritairement chez des patients décédés des suites d’une destruction complète et irréversible du cerveau appelée « état de mort encéphalique ». Depuis 2015, le prélèvement d’organes sur donneurs décédés après un arrêt circulatoire à la suite d’une décision d’arrêt des traitements, communément appelé « Maastricht 3 » (M3), est permis dans certains établissements. Cette pratique est encadrée par un protocole national, mis en place par l’Agence de la biomédecine, qui précise « les conditions à respecter », tant en termes de modalités techniques que de principes éthiques.
« En France, le protocole national Maastricht 3 se distingue par le fait que 100 % des donneurs bénéficient de la circulation régionale normothermique et que 100 % des greffons pulmonaires sont perfusés avant leur ré-transplantation. Les organes prélevés lors de Maastricht 3 présentent des caractéristiques d’ischémie chaude, correspondant à la période pendant laquelle l’organe n’est pas perfusé ou n’est pas encore préservé. L’ischémie chaude est définie comme la période entre l’arrêt circulatoire et la perfusion, c’est-à-dire le moment où le liquide est injecté pour préserver l’organe. Le poumon, comparativement aux autres organes (tels que le foie, les reins, etc.) tolère une durée d’ischémie chaude, du fait de sa capacité à être ventilé », explique le Pr Olaf Mercier, chirurgien thoracique au centre de référence constitutif de l’hypertension pulmonaire (PulmoTension) à l’hôpital Marie Lannelongue.
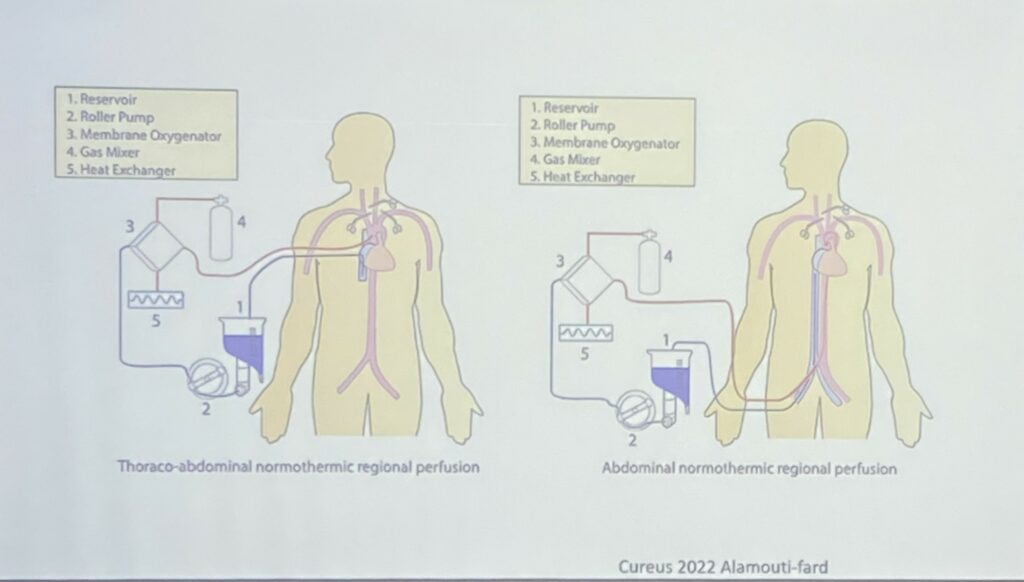
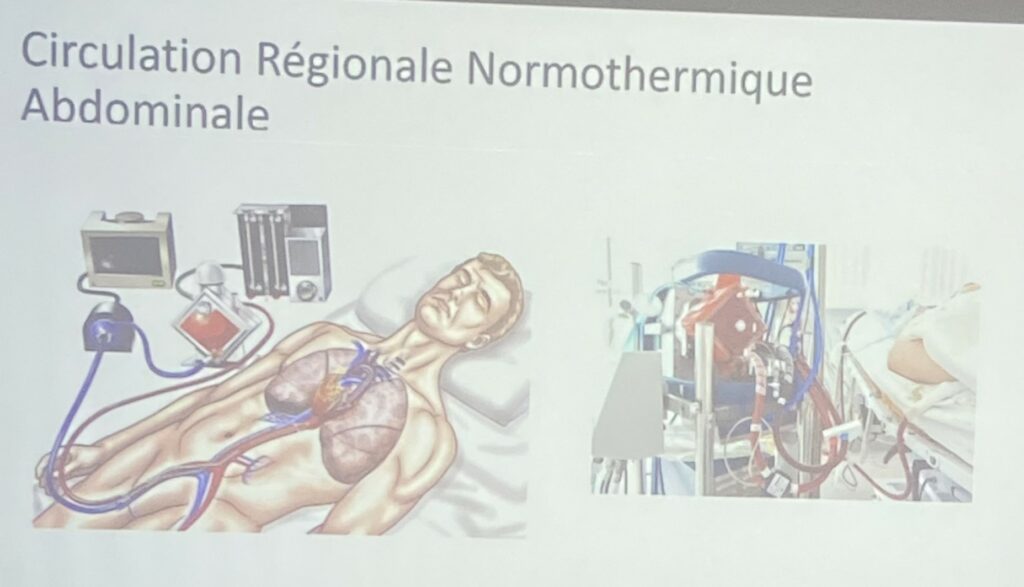
Pr Olaf Mercier – La circulation régionale normothermique (CRN)
Le Pr Mercier souligne une grande variabilité des pratiques, notamment en Amérique (USA, Canada), dans le prélèvement pulmonaire, en ce qui concerne le timing du prélèvement, la nécessité d’un transport au bloc opératoire, la technique de canulation (qui est actuellement entièrement abdominale en France), et la possibilité d’un prélèvement cardiaque (interdite dans le M3).
Par ailleurs, la perfusion pulmonaire ex-vivo (PPEV) avant implantation joue un rôle central dans les programmes Maastricht 3, ce qui distingue la pratique française et contribue aux excellents résultats cliniques. En effet, l’expert rapporte de nombreuses études démontrant son intérêt, notamment les premiers résultats de l’expérience française, avec un taux de mortalité de moins de 5 % à un an sur les transplantations pulmonaires réalisées depuis le début du programme (mai 2016 à novembre 2021), validant ainsi le protocole. « Une homogénéisation des pratiques et l’organisation d’une formation largement diffusée favoriseraient le déploiement de cette technique. L’utilisation de la perfusion pulmonaire pourrait améliorer la prise en charge des infections et des greffons qui ne peuvent pas être transplantés, avec l’espoir que le prélèvement cardiaque Maastricht 3 devienne une réalité », conclut l’expert.
La survie des greffes de rein et de foie prélevées chez des patients adultes de la catégorie Maastricht 3 depuis 2014 a été excellente. En 2017, l’agence de biomédecine a donc demandé au Groupe Francophone de Réanimation et Urgences Pédiatriques (GFRUP) d’évaluer la pertinence du don d’organes chez les patients de moins de 18 ans de la catégorie Maastricht 3. En effet, en France, environ 337 enfants sont en liste d’attente de transplantation (au 07/03/2023), rapporte le Pr Stéphane Dauger, chef de service de médecine intensive-réanimation pédiatrique à l’hôpital Robert Debré (AP-HP).
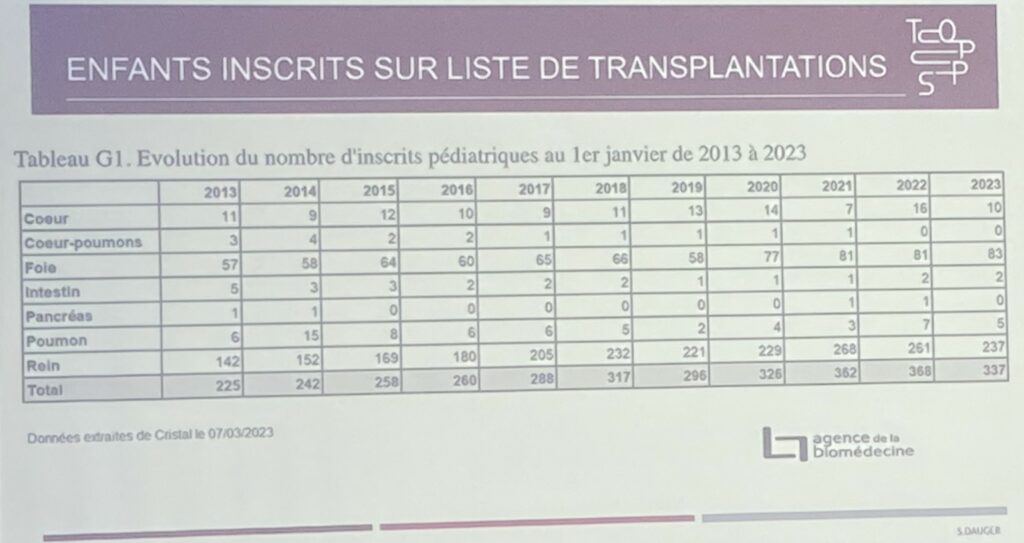
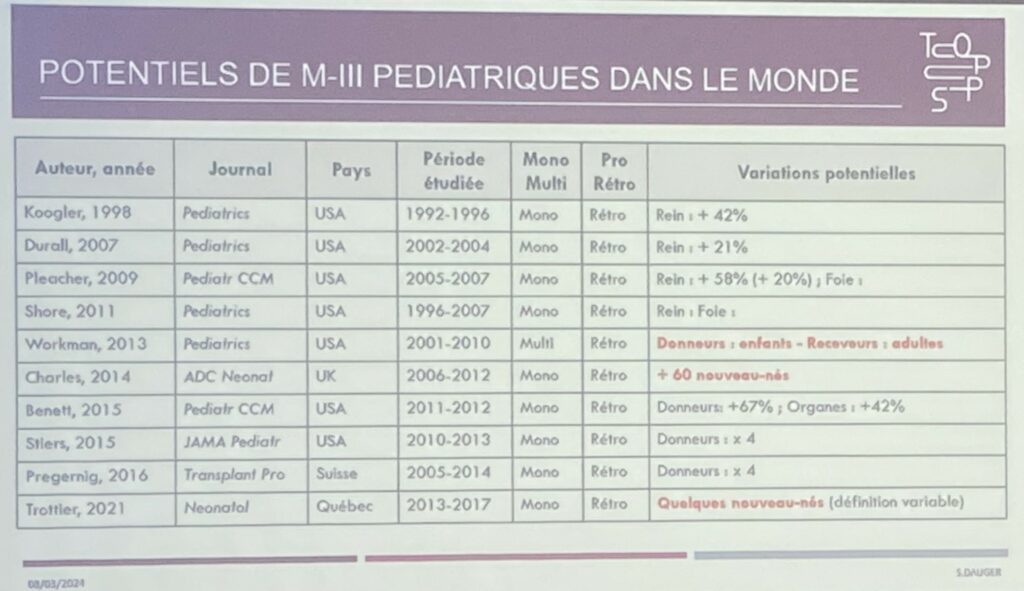
Pr Stéphane Dauge – Transplantation pédiatrique en chiffres
Le GFRUP a mis en place un panel d’experts multicentrique comprenant des réanimateurs et anesthésistes pédiatriques, des coordinateurs de greffes d’organes, des infirmiers de réanimation pédiatrique, des infirmiers d’équipe de transplantation d’organes et des psychologues, qui a élaboré des recommandations sur le don d’organes chez les patients pédiatriques de la catégorie Maastricht 3. Ces recommandations ont été publiées sous forme de deux articles distincts. Le premier décrit les orientations éthiques adoptées par les experts, ainsi que les lignes directrices concernant les soins prodigués aux membres de la famille. Le deuxième article décrit les aspects organisationnels et techniques spécifiques du don d’organes Maastricht 3.
Le panel a estimé que, parmi les enfants âgés de 5 ans (avec un poids d’au moins 20 kg) ou plus présentant une lésion neurologique irréversible sévère et ne progressant pas vers le décès cérébral, le nombre de donneurs potentiels, bien que faible, mérite attention.
Le Pr Stéphane Dauger a cité certaines recommandations, qui sont de :
- respecter strictement la procédure collégiale pour décider de l’arrêt thérapeutique (conformément aux recommandations émises par le GFRUP)
- vérifier la prélevabilité et l’éligibilité du donneur et la transplantabilité des organes avant de proposer aux parents cette possibilité avec les examens complémentaires déjà effectués. Cette suggestion devra être réservée aux parents ayant manifesté de manière indiscutable leur acceptation du retrait du maintien des fonctions vitales.
- respecter les recommandations françaises (par le GFRUP) concernant le retrait du maintien des fonctions vitales et d’appliquer les protocoles de sédation continue jusqu’à l’arrêt circulatoire.
- de favoriser au maximum le retour en réanimation pédiatrique après la réalisation du prélèvement d’organe.
- porter une attention particulière à l’accompagnement du deuil de la famille.
La mise en place en France d’un programme de don d’organes pédiatriques pour les patients pédiatriques de la catégorie Maastricht 3 devrait permettre d’augmenter considérablement le nombre de greffes. « Les premiers résultats semblent très encourageants (familles de donneurs/receveurs) » conclut l’expert.
Le Maastricht 3 est l’une des voies pour améliorer l’accès à la greffe mais son développement reste un challenge, introduit lors de sa présentation le Dr Matthieu Le Dorze, anesthésiste-réanimateur à l’hôpital Lariboisière (AP-HP). Au-delà des défis techniques et organisationnels, se pose la question de l’impact de l’expérience des soignants en réanimation sur les enjeux éthiques liés au Maastricht 3 et son développement.
Le Dr Le Dorze a présenté les résultats de la recherche CARE-M3 qui a évalué l’expérience des soignants médicaux et paramédicaux liée au Maastricht 3. Sur les 79 procédures, 206 soignants (79 médecins, 127 infirmiers et aides-soignants) ont été inclus. Il est intéressant de noter que 85 % des soignants interrogés avaient très peu d’expérience avec le Maastricht 3.
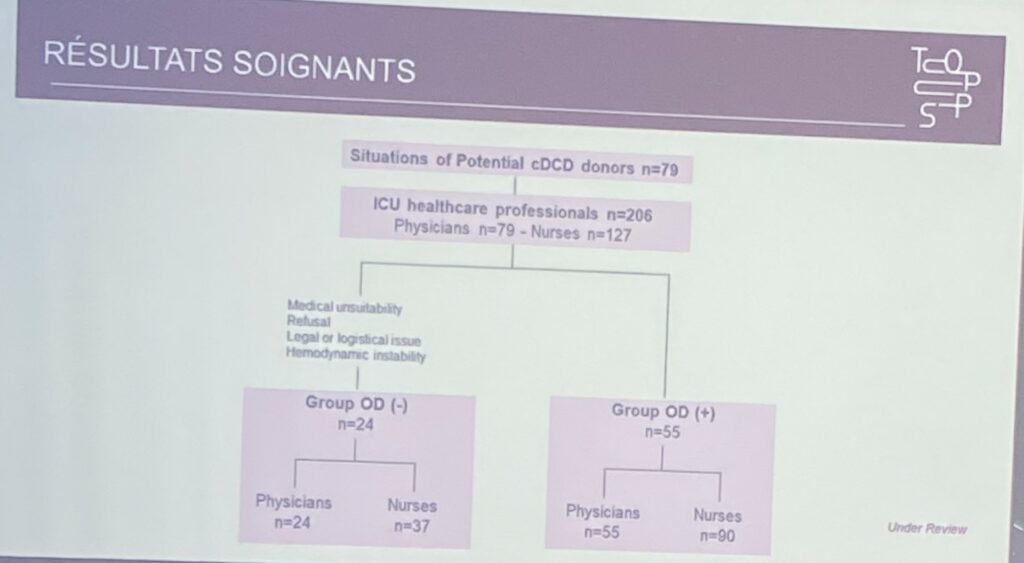
Dr Matthieu Le Dorze – Recherche CARE-M3
Cette étude révèle que les soignants en réanimation manifestent très peu d’anxiété supplémentaire, contrairement à ce qui est décrit dans la littérature et durant la période de la Covid-19. Parmi les facteurs ayant influencé la décision d’arrêter les thérapeutiques, les répondants ont cité le mauvais pronostic, les volontés du patient et les souhaits de la famille. Cependant, les opinions des cliniciens et des paramédicaux divergent quant à l’impact possible du don d’organe sur la décision d’arrêter les traitements.
L’expérience du Maastricht 3 est vécue positivement pour les équipes soignantes, potentiellement en raison de la sélection très stricte des situations avec des décisions d’arrêt thérapeutiques indiscutables du point de vue du pronostic du patient, et avec des familles qui adhèrent au don, dans un climat éthique très serein au sein des équipes. Ainsi, cette recherche met en évidence que l’expérience des soignants en réanimation n’est pas un frein au développement de Maastricht 3.
« Le Maastricht 3 est une procédure très complexe sur le plan technique et organisationnel, en particulier pour les équipes de coordination. C’est une procédure très exigeante d’un point de vue éthique, mais c’est une opportunité pour les services de réanimation pour améliorer le climat éthique, et développer l’inter professionnalité au sein des équipes au bénéfice de tous les patients en fin de vie », conclut l’expert.
« En 2022, 5494 organes ont été greffés, mais nous comptons encore 27802 personnes en attente de greffe d’organe et de tissus, avec 995 décès en 2021 », lance le Dr Gaëlle Cheisson, anesthésiste-réanimatrice à l’hôpital Bicêtre (AP-HP), des chiffres qu’elle a mis en exergue à partir de la compagne de sensibilisation au don d’organes et de tissus sur Instagram (@dondorganesetdetissus).
En France, la loi stipule que toute personne est présumée donneuse d’organes. Depuis le 1er janvier 2017, le refus du don d’organes doit être clairement signifié. Les proches ne peuvent s’opposer au don sur simple discussion avec le corps médical.
« Lorsque vous pensez au don d’organe, quels sont les mots, les images qui vous viennent à l’esprit ? : solidarité, générosité, sauver des vies…c’est donner sans attendre de retour » définit le Dr Cheisson .


Dr Gaëlle Cheisson – Sensibilisation au don d’organe
« Même si le don est associé à la mort, il doit véhiculer une image positive et valorisante dans la société. Comment valoriser le donneur ? En l’accueillant, en le considérant et en le rendant fier », explique le Dr Cheisson. Elle insiste sur l’importance de respecter les souhaits du patient et ses préférences culturelles, qui doivent être pris en compte dès que possible pendant son séjour en réanimation, en adaptant la communication (en impliquant des représentants des cultes, des interprètes, etc.). Le respect des rituels de fin de vie revêt une grande importance dans le processus de deuil des proches, et la présence de l’équipe médicale est indispensable pour les accompagner.
L’experte évoque la soirée en hommage aux donneurs et à leur famille organisée à l’hôpital Bicêtre (AP-HP) en 2013, et elle présente avec fierté la très belle initiative de l’artiste Franck Slama, le « carreleur » Invader.

Sa mosaïque, apposée sur l’entrée ouest de l’hôpital Bicêtre (AP-HP), vaut 100 points lorsqu’elle est photographiée via l’application FlashInvaders, ce qui permet d’envoyer aux joueurs un message en faveur du don d’organes : « un donneur c’est bien, un donneur c’est beau ».
La pénurie chronique de greffons augmente la mortalité des patients sur liste d’attente. Dans le but de prolonger la vie du plus grand nombre, les critères d’acceptation des greffons ont été revus. Ainsi, des greffons dits marginaux ou des greffons issus de donneurs Maastricht 3, ont été autorisés à la transplantation. Afin de préserver leur qualité, voire même de les optimiser, de nouvelles techniques ont vu le jour.
C’est notamment le cas de la perfusion pulmonaire ex-vivo (PPEV), étape intermédiaire entre le prélèvement et la greffe pulmonaire développée pour le reconditionnement et l’évaluation d’organes initialement limites, puis également validée pour la conservation d’organes dits standards. Cette procédure consiste à mettre en condition de fonctionnement sur machine des greffons pulmonaires, afin de mieux les évaluer et améliorer leur qualité fonctionnelle avant de les implanter au patient receveur. Les critères d’évaluation fonctionnelle des poumons reposent essentiellement sur la gazométrie, l’imagerie par scanner. Lorsque ces critères sont médiocres, les poumons sont qualifiés de greffons marginaux.
« En France, tous les centres adultes sont équipés pour l’organisation de la PPEV. Les avantages sont nombreux : augmentation du pool de greffons, élargissement des indications, fluidification de l’organisation dans un bloc commun, avec le remboursement des procédures depuis 2019. Cependant, ces procédures nécessitent une importante ressource humaine car elles rallongent la durée de la transplantation de 4 heures », rapporte le Pr Édouard Sage, chef de service de chirurgie thoracique et transplantation pulmonaire à l’hôpital Foch.
La centralisation des PPEV permettrait une expertise accrue grâce à la standardisation des pratiques, ainsi qu’une flexibilité des procédures, avec une optimisation des blocs opératoires et des ressources humaines, insiste l’expert. Il cite l’expérience des États-Unis ainsi que la collaboration entre deux pays scandinaves, le Danemark et la Suède, et notamment celle de Paris-Saclay entre les hôpitaux Foch et Marie Lannelongue. L’expert remercie les perfusionnistes, un nouveau métier au cœur de la procédure PPEV, ainsi que le personnel chirurgical engagé dans les greffes pulmonaires.
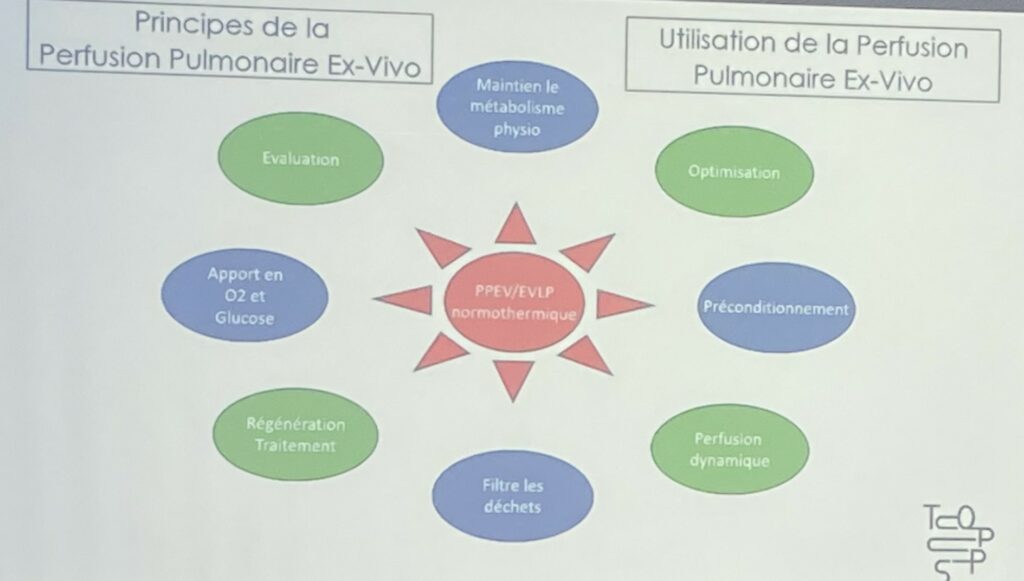
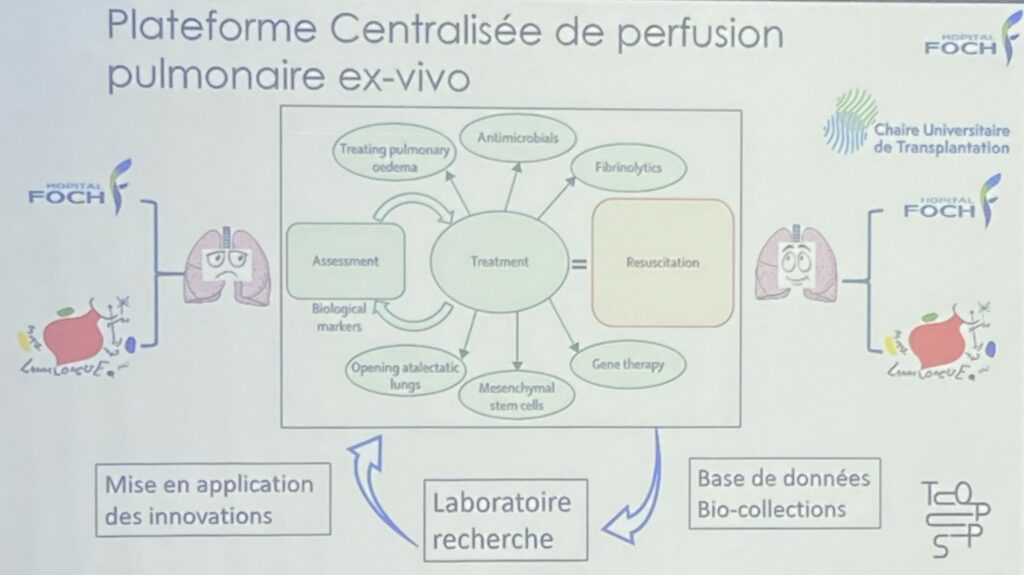
Pr Édouard Sage – La perfusion pulmonaire ex-vivo
Comme pour les plans nationaux maladies rares (PNMR), les pouvoirs publics sont intervenus, dès le début des années 2000, pour définir des plans ministériels pour le prélèvement et la greffe d’organes et de tissus. Le premier plan a couvert la période 2000-2003, le deuxième la période 2012-2016, le troisième la période 2017-2021 et le quatrième la période 2022-2026.
Le Pr François Kerbaul, directeur du prélèvement et de la greffe d’organes et tissus à l’Agence de la biomédecine rapporte les chiffres clés 2023 (vs. 2022) :
- 5 634 greffes d’organes (+ 2,5 %)
- 3 132 donneurs recensés (+ 4,9 %), 1 512 prélevés (+ 3,6 %) en mort encéphalique (SME)
- 36,1 % d’opposition (+ 9,4 %)
- 823 patients décédés en liste d’attente (– 22,6 %)
- Toujours plus de 21 866 patients en attente de greffe dont 11 422 en liste active
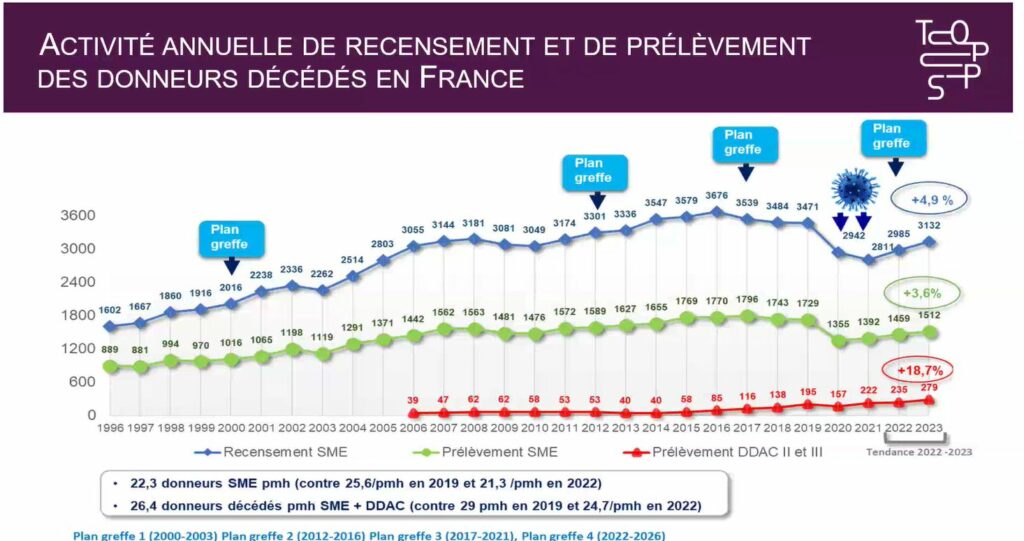
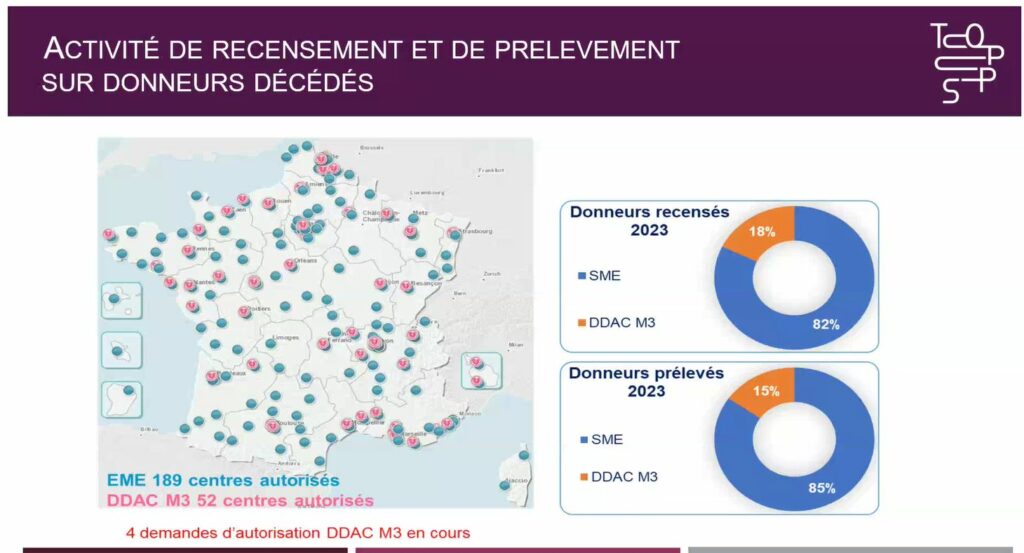
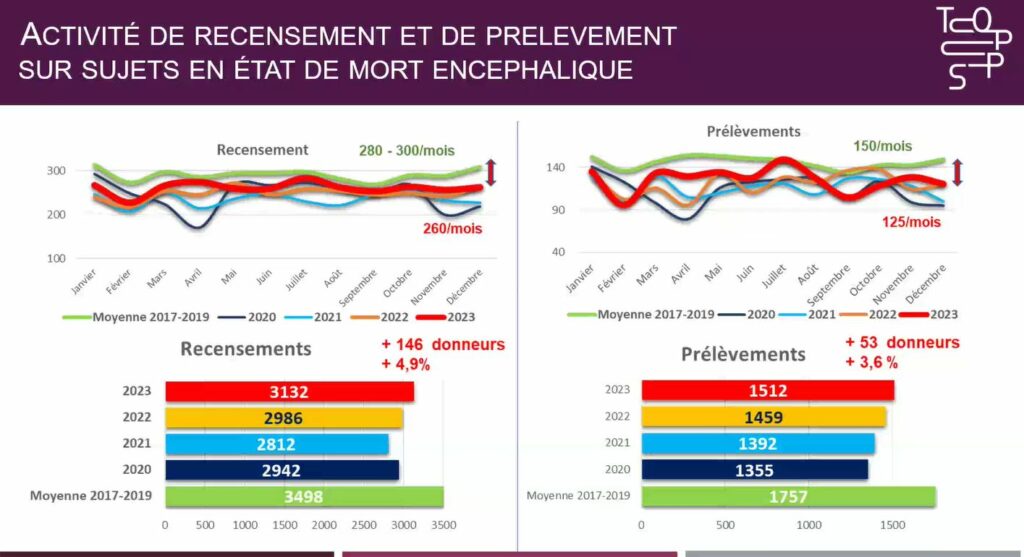
Pr François Kerbaul – les données de l’agence de biomédecine sur le prélèvement d’organes et de tissus
Les efforts et la stratégie mise en place portent donc leurs fruits, en particulier sur l’activité de greffe avec donneur vivant et le Maastricht 3. Toutefois, le taux d’opposition reste record, et en forte augmentation. Une donnée géographiquement très hétérogène : en Bretagne, en Pays de la Loire ou encore en Corse, le taux d’opposition est inférieur à 25 %, alors qu’il atteint 48,6 % en Ile-de-France et qu’il dépasse les 50 % dans les DOM-TOM.
Actuellement, 189 centres sont autorisés pour le prélèvement en mort encéphalique, et 52 centres pour le prélèvement Maastricht 3. « 4 nouveaux centres hospitaliers sont en cours d’autorisation ce qui devrait permettre de poursuivre la croissance de cette activité dans les années à venir » annonce le Pr François Kerbaul.
Ainsi, 273 donneurs Maastricht 3 (+ 16,2 %) ont été prélevés, dont l’âge moyen est de 52,6 ans. Cela a concerné 461 greffes rénales, 183 greffes hépatiques, 24 greffes pulmonaires, 4 greffes pancréatiques. Parmi les motifs de non prélèvement : 71 % opposition, 7 % pathologies malignes, 6 % incidents dans la circulation extracorporelle régionale normothermique (CRN).
Chez les enfants, 48 donneurs pédiatriques ont été prélevés, dont 13 avaient moins de 5 ans. Ces dons sont indispensables pour soigner des bébés ou de jeunes enfants en attente d’une greffe, pour une question de compatibilité morphologique. 18 enfants en attente de greffe sont décédés faute de greffon compatible en 2023.

Cette journée de lancement de la fédération TOPPS a été un véritable succès.
Merci aux représentants de nos associations partenaires, l’Association Fibroses Pulmonaires France – AFPF et HTaPFrance, pour avoir honoré cet événement en se rendant à l’hôpital Bicêtre (AP-HP), autour de ces questions sensibles du don et de la greffe.


