Retour sur les 2es rencontres sur les maladies chroniques

Animées par Monsieur Clément Lesort, journaliste, les rencontres ont eu lieu le 15 mai à la Maison de la Chimie (Paris 7e). Elles ont réuni parlementaires, hauts-fonctionnaires, professionnels de santé, associations de patients, chercheurs, universitaires et laboratoires, pour échanger autour des notions de prévention, d’accès au soin, d’innovation, de partenariat, ainsi que de stratégie de souveraineté et de sécurité des médicaments.
Pour introduire cette matinée, Monsieur Fabrice Lenglart, directeur de la Direction de la recherche, des études, de l’évaluation et des statistiques (DREES), a pu présenter les principaux chiffres des maladies chroniques issus des cartographies de la Caisse nationale de l’Assurance Maladie (CNAM) avec une tendance de fond d’augmentation de 2 %/an et les 5 principales maladies chroniques qui touchent 3 millions de français : les maladies cardiovasculaires, le diabète, les maladies respiratoires, les cancers et les maladies psychiatriques. Le coût des traitements occupe une place toujours plus importante dans les dépenses de santé et augmentent 2 fois plus vite que les autres dépenses.

Un gradient existe en fonction de l’âge : moins de 10 % des moins de 35 ans sont concernés par une maladie chronique alors que le taux monte à plus de 70 % chez les plus de 75 ans. Les hommes sont plus touchés que les femmes à tous les âges.

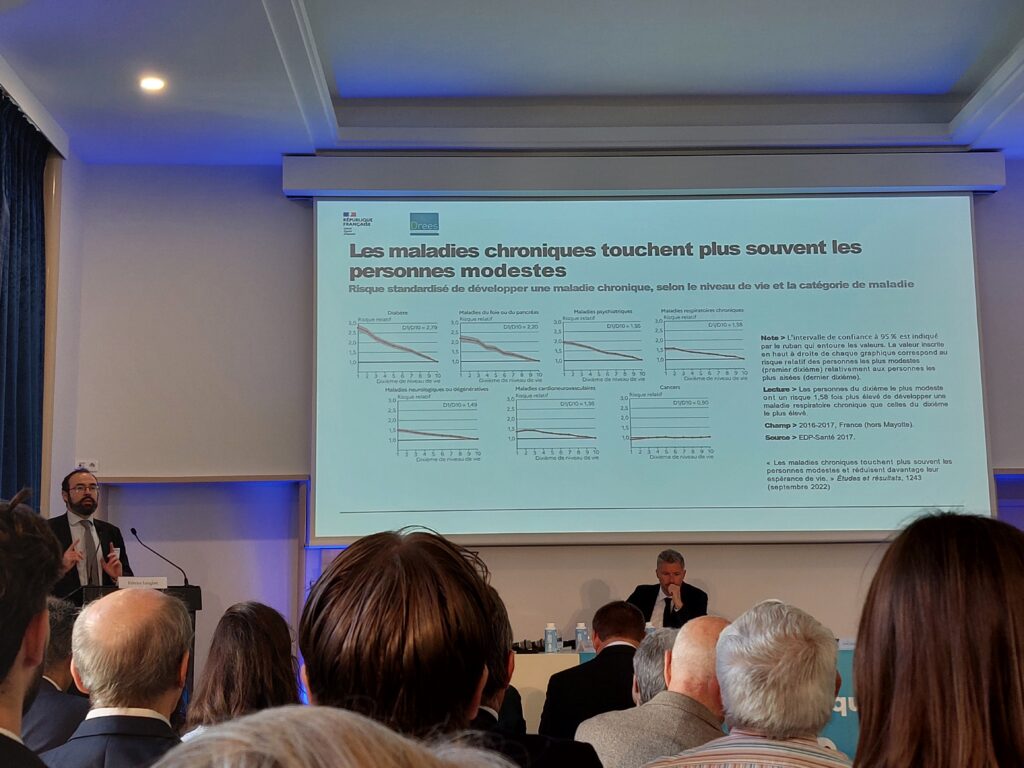
Il a conclu ses propos en ajoutant que l’incidence dans la population est fonction du niveau de vie. Ainsi, les plus précaires ont le plus de risques d’avoir des maladies chroniques hormis pour les cancers où le risque dépend également du type de cancer.
Cette table ronde a réuni 5 grands témoins :
- Delphine Champetier de Ribes, directrice adjointe de la Sécurité sociale
- Louis Champion, président de la FédéPSAD
- Sébastien Guérard, président de l’Union nationale des professions de santé (UNPS)
- Jean Lessi, directeur général de la Haute Autorité de santé (HAS)
- Gérard Raymond, président de France Assos Santé

Les intervenants étaient unanimes sur constat du vieillissement de la population (15 millions de personnes âgées de plus de 65 ans, 1,4 millions de plus de 85 ans), la transition démographique en cours, d’où nécessité de réfléchir sur la manière :
- de prendre en compte ces patients, de plus en plus nombreux,
- d’organiser l’offre et l’accès aux soins, le dépistage,
- d’élargir les prises en charge, d’allouer des financements dans un contexte français, déjà protecteur avec une prise en charge élevée, mais face à une démographie médicale et une attractivité des métiers du soin globalement en déclin et des dépenses d’assurance maladie qui augmentent fortement sur la durée.
Plusieurs propositions ont été faites :
- Penser à la prévention : aujourd’hui la prévention s’appuie surtout sur la vaccination, le dépistage du cancer du sein et du cancer colorectal. Une ouverture a été faite avec le PLFSS 2023 qui prévoit de déployer des bilans de prévention aux âges clés de la vie, pris en charge à 100 %, réalisés par des professionnels de santé (médecins, infirmiers, sages-femmes, pharmaciens) mais il faut aller plus loin dans l’ambition, la concertation, pour que « chaque contact avec un professionnel de santé soit une porte d’accès à la prévention primaire pour chaque usager » – Sébastien Guérard.
- Décloisonner les métiers avec un partage des compétences, accorder du temps humain, permettre et renforcer les collaborations/coopérations/expérimentations, outiller les professionnels notamment avec les recommandations de bonnes pratiques de la HAS, des protocoles de parcours avec des indicateurs de qualité, pour que de réelles « équipes se créent avec le patient pour l’éduquer, lui expliquer qu’il est entré dans un processus qui va transformer sa vie : qu’il n’y aura pas que des prescriptions médicamenteuses mais aussi son projet de vie » – Gérard Raymond. Il faut capitaliser sur les enseignements de la crise COVID qui a permis d’être agile et de trouver de nouvelles formes d’organisation territoriales pour gagner en efficacité.
- Responsabiliser le patient, le rendre acteur de son parcours en le « formant à être patient-ressource/expert/partenaire, qu’il joue un rôle dans l’accompagnement comme la bascule de la pédiatrie à l’âge adulte » – Jean Lessi. La place de l’éducation thérapeutique et des traitements non médicamenteux comme le sport et l’activité physique adaptée (APA) ont aussi été abordées.
Sont intervenus pour ce focus sur les maladies respiratoires :
- Jean-Luc Fugit, député du Rhône, vice-président du groupe d’études « Air et santé »
- Marc Humbert, doyen de la faculté de médecine de l’Université Paris-Saclay, professeur en pneumologie, coordonnateur de la filière de santé des maladies respiratoires rares – RespiFIL
- Odile Sauvaget, directrice de l’association Santé Respiratoire France


La France a été condamnée pour non respect des normes de qualité de l’air par la Commission européenne et le Conseil d’État.
Jean-Luc Fugit a mentionné qu’il faut une approche large, intégrée d’où sa présence en immersion pour connaitre des acteurs qui seraient prêts à réfléchir collectivement pour faire avancer ces sujets majeurs auprès des parlementaires. Il se bat sur ces sujets en lien avec la pollution de l’air, des décès prématurés, réduction de l’espérance de vie. Il est le rapporteur de la Loi mobilité (ZFE, sortie des véhicules à énergie fossile,… ) qui a un lien direct avec la santé respiratoire à travers le dioxyde d’azote, les particules finies.
Il rappelle que la qualité de l’air s’améliore, que le temps médiatique n’est pas le temps politique, environnemental et que la plus grande source de particules fines en Ile-de-France provient du chauffage au bois non performant.
La France est condamnée car elle ne va pas assez vite car cette volonté n’est pas partagée par nos concitoyens (sortie des véhicules à énergie fossile, etc.). Le secteur qui progresse le plus en terme de réduction est le secteur industriel mais chez les particuliers le changement est bien plus lent car il nous concerne directement, chacun, dans nos pratiques quotidiennes et parce que l’air ne se voit pas.
Le Pr Marc Humbert a introduit son propos en abordant la problématique de l’environnement contraint, passif ou actif, avec le tabac, la pollution atmosphérique, les expositions à des aérocontaminants professionnels ou dans des activités de loisirs. Les poumons sont des organes très vulnérables, les alvéoles sont très fragiles.
« Le souffle c’est la vie ! La gène respiratoire est l’une des difficultés les plus importantes à supporter pour un individu. Quand la maladie devient chronique, elle peut être source d’handicap important. »
Il a également pu donner quelques chiffres et parler des maladies rares :
- Chez les plus jeunes, les maladies asthmatiques touchent 10 à 15 % des enfants
- 3 millions d’asthmatiques ;
- 3 millions de BPCO essentiellement liées au tabac.
- De très nombreuses maladies respiratoires rares (mucoviscidose, hypertension pulmonaire, fibrose pulmonaire, …), pas fréquentes, qui touchent moins d’une personne sur 2000 habitants mais elles sont nombreuses et aboutissent à des cohortes considérables. Les patients comme les acteurs de santé sont très impliqués et l’État soutient fortement cette discipline au travers des plans nationaux maladies rares (PNMR).
En maladies respiratoire, la prévention est essentielle (campus sans tabac, etc.) mais ensuite de nombreux traitements existent. Ils ne sont pas curatifs d’où l’importance de l’engagement des patients, de l’éducation thérapeutique et des protocoles nationaux de diagnostic et de soins (PNDS). La France est donnée en exemple pour les maladies rares alors que c’est l’Europe qui est donné en exemple pour les maladies fréquentes qui représentent une grosse charge financière (asthme 38 milliards d’euros/an, BPCO : 50 milliards d’euros/an).
Il a rappelé les enjeux politiques :
- la COVID 19 qui fut un grand choc pour tous, un virus animal a exposé non seulement la population générale mais surtout beaucoup de malades chroniques qui sont morts.
- le climat associé aux énergies fossiles, pics de pollution, de chaleur qui entrainent une augmentation des admissions aux urgences hospitalières
- le tabac, il faut une prise de conscience collective, car toutes ces maladies respiratoires même si elles ne sont pas dues au tabac sont aggravées par le tabac.
Ainsi, toutes les problématiques sont liées, il est important d’avoir le soutien de l’État, d’éduquer, de chercher des solutions mais aussi de traiter.
Odile Sauvaget a présenté l’association Santé Respiratoire France qui rassemble des patients, des déficients respiratoires, des aidants et des professionnels de santé. Elle agit depuis 2003 pour améliorer le parcours de soin et la qualité de vie des 10 millions de patients concernés par une maladie respiratoire en France avec une vision sociétale de ces maladies.
La difficulté de faire (re)connaitre ces maladies repose sur 3 aspects (enquête 2021 de la SPLF) :
- 54 % des personnes interrogées méconnaissent les symptômes et les risques associés. Souvent, les symptômes (essoufflement, toux ,fatigue) sont banalisés et les personnes concernées adaptent leur mode de vie, leur quotidien à ces symptômes sans prendre garde à ces signaux d’alertes.
- le manque d’information chez la population générale : 35 % seulement ont une notion que la BPCO est une maladie respiratoire.
- ce sont des maladies qui ne se voient pas et qui entrainent des handicaps invisibles.
S’agissant de la pollution, les facteurs de risques sur lesquels il est possible d’agir, précocement, elle rappelle la pollution intérieure, invisible, sous-estimée notamment les bougies parfumées, l’encens, certains mobiliers et mentionne les acteurs peu connus les Conseiller Médicaux en Environnement Intérieur (CMEI) qui se déplacent au domicile des patients pour identifier les facteurs de contamination. Enfin, pour l’accompagnement global du patient, elle aborde la réadaptation respiratoire avec 3 composantes :
- réentrainement à l’effort et de reprise de l’activité physique adaptée ;
- éducation thérapeutique pour mieux comprendre la maladie et la gérer au quotidien ;
- psychosociale, sociale et motivationnelle.
Mais seulement 10 % des patients avec BPCO ont pu y avoir accès. Le vœu de l’association et d’amplifier, déployer cette réadaptation jusqu’au domicile du patient (Dr Jean-Marie Grosbois dans les Hauts-de-France).
Pour ce focus consacré aux maladies inflammatoires chroniques de l’intestin (MICI), les différents intervenants ont été :
- Anne Buisson, directrice de l’AFA Crohn RCH France
- Benoît Chassaing, directeur de recherche Inserm, responsable de l’équipe Interactions microbiote/mucus dans les maladies inflammatoires chroniques à l’institut Cochin à Paris
- David Laharie, gastro-entérologue au CHU de Bordeaux, président du groupe de recherche GETAID
- Yannick Neuder, député de l’Isère, vice-président de la commission des affaires sociales
- Harry Sokol, professeur en gastro-entérologie, spécialiste du microbiote intestinal, Hôpital Saint-Antoine, APHP

Actuellement, 300 000 patients sont concernés par les MICI en France – l’incidence augmente dans la vie moderne (1 à 2 cas pour 1000, 2030 : 0,05 % de la population) – qui impactent lourdement leur vie avec des effets collatéraux car ce sont des maladies systémiques. Ainsi, les données de vie réelle montrent sur 2000 répondants que ces patients :
- souffrent, sont fatigués, portent la charge mentale de la maladie ;
- 36 % des patients aménagent leurs horaires de travail ;
- 29 % refusent un travail ou renoncent à l’emploi ;
- 33 % ont des difficultés amoureuses ;
- 18 % abandonnent le projet d’enfant.
Ce sont des maladies incurables mais avec traitements, à vie, qui reposent sur le même paradigme : calmer le système immunitaire et des chirurgies. Les nouveaux espoirs de cette alliance de cliniciens/patients/chercheurs résident dans l’étude du rôle du microbiote intestinal d’où la nécessité d’innovation thérapeutique pour la prévention mais aussi les aspects curatifs (transplantation fécale), les effets de l’alimentation ultra transformée/absence de fibres/additifs et sur l’accompagnement global, personnalisé, au plus près du domicile.
Cette dernière table ronde de la matinée a donné la parole à :
- Renaud Cateland, directeur de l’Agence générale des équipements et produits de santé (AGEPS), AP-HP
- Agnès Devois, directrice des affaires publiques monde du Groupe Servier
- Philippe Muller, président de l’association pour le Soutien à l’Insuffisance Cardiaque (SIC)
- Damien Parisien, directeur général exécutif de Benta Lyon

Les médicaments d’intérêt thérapeutique majeur (MITM) ont été abordés notamment pour les questions de tensions d’approvisionnement/rupture de stock, tout comme la nécessité de maitriser l’ensemble de la chaine de production en France, l’investissement de la recherche jusqu’à l’usine et l’apport de réponses aux besoins avec des ressources humaines, des principes actifs et des excipients, qui actuellement proviennent tous de pays tiers, afin de garantir la disponibilité des médicaments essentiels.
À l’AGEPS ce sont 4000 références qui sont gérées au quotidien dont 300 qui sont en rupture sèche. – Renaud Cateland


