Journée de la Plateforme d’Expertise Maladies Rares AP-HP. Université Paris-Saclay 2023

En écho à la journée nationale de réflexion sur le don d’organes et la greffe, et de reconnaissance aux donneurs, qui se tient chaque année au mois de juin, la rencontre scientifique organisée par la Plateforme d’Expertise Maladies Rares (PEMR) AP-HP. Université Paris-Saclay s’est penchée sur la thématique de la transplantation, en mettant en lumière les progrès et les défis de la greffe dans le contexte des maladies rares.
La filière RespiFIL était présente lors de cette 8ème journée de la plateforme qui s’est tenue le 9 juin 2023, réunissant des cliniciens, des chercheurs, des représentants des filières, des plateformes et les membres d’associations de patients, dans le nouveau bâtiment Recherche de la Faculté de médecine Paris-Saclay. À cette occasion, le Pr Marc HUMBERT, Doyen de la faculté de médecine Paris-Saclay, responsable de la filière RespiFIL, du centre de référence coordonnateur de l’hypertension pulmonaire (PulmoTension, hôpital Bicêtre, AP-HP) et vice-coordonnateur du réseau européen de référence des maladies respiratoires rares (ERN-LUNG) a introduit cette journée. Son engagement indéfectible envers les maladies respiratoires rares fait de lui un acteur incontournable dans ce domaine.
Christophe KASSEL, Directeur du GHU AP-HP. Université Paris-Saclay a tenu à remercier la PEMR pour ce programme phare qui correspond aux axes stratégiques du groupement hospitalier Paris-Saclay, leur soutien à la nouvelle campagne de labellisation (2022) des centres de référence et de compétence maladies rares, et enfin, à l’innovation dont elle a fait preuve, aux côtés des filières Oscar et RespiFIL pour sensibiliser à l’errance diagnostique, de façon ludique, par la création d’une escape game en février dernier.

Cette journée a fait place aux nouvelles labellisations des centres de référence et de compétence maladies rares, et s’est ensuite articulée autour de quatre sessions scientifiques abordant les sujets suivants : le syndrome de Mayer Rokitansky Küster Hauser (MRKH) et la greffe utérine, la transplantation pulmonaire dans l’hypertension artérielle pulmonaire (HTAP), la transplantation hépatique et les maladies rares du foie, ainsi que les innovations thérapeutiques dans la prise en charge et le pronostic après la transplantation rénale. Vous trouverez dans cet article un résumé des communications dédiées aux maladies respiratoires rares.
Anne-Sophie LAPOINTE, cheffe de projet de la Mission Maladies Rares, Direction Générale de l’Offre de Soins (DGOS) du Ministère de la Santé et de la Prévention, invitée à cette journée, a rappelé que la plateforme d’expertise Paris-Saclay est la première à être mise en place dans le cadre du Plan National Maladies Rares 2 (PNMR2) pour renforcer et mutualiser les connaissances et les compétences à un échelon local. Avant le lancement du prochain PNMR4, Anne-Sophie LAPOINTE a appelé à la mise en place de projets pilotes, qui pourront être consolidés dans le futur PNMR.
En ce qui concerne la nouvelle labellisation des CRMR pour 5 ans, elle a précisé que le nombre de candidatures reçues en 2022 a été très élevé par rapport à la précédente campagne de labellisation de 2017 (+ 44 %). Ainsi, 28 % de nouveaux CRMR sont labellisés (après la décision de la DGOS). Pour le groupement hospitalier AP-HP. Paris-Saclay, 27 CRMR / CRC sont labellisés, parmi lesquels, le centre de référence constitutif des maladies pulmonaires rares – OrphaLung, coordonné par le Pr David Montani (pneumologue, hôpital Bicêtre, AP-HP).
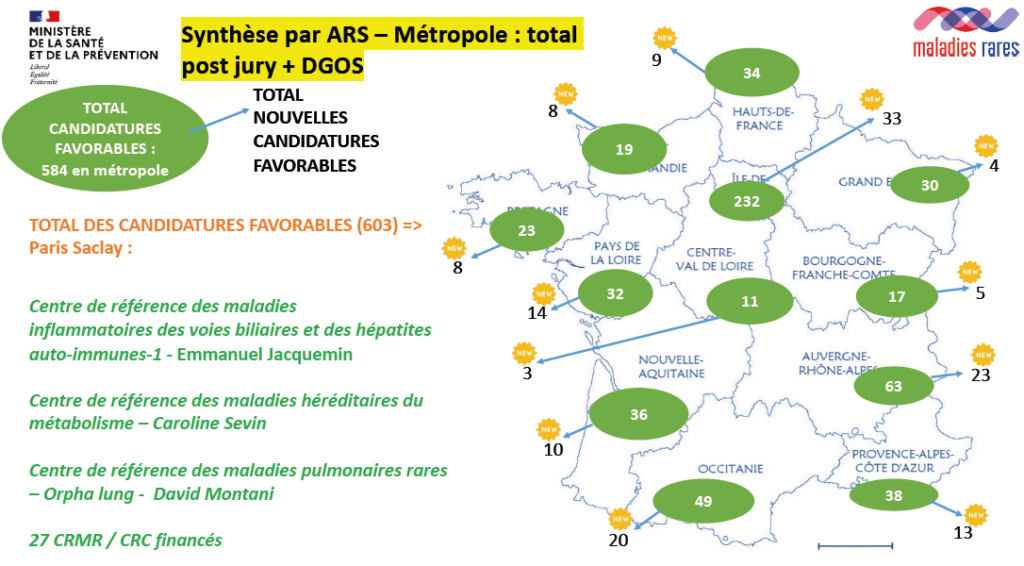
L’objectif du futur Plan national maladies rares (PNMR4) est de ne laisser personne de côté, et de nombreux enjeux ont déjà été évoqués, notamment :
- L’articulation entre les territoires au niveau national et européen, notamment l’enjeu du lien ville-hôpital
- Le renforcement de l’axe diagnostic en prolongeant les actions entreprises dans le cadre du PNMR3 et en les articulant avec les initiatives du Plan France Médecine Génomique (PFMG 2025)
- L’accès à de nouveaux traitements et le développement de l’innovation, notamment grâce au partage des données de santé et à la collecte des données en vie réelle pour les accès précoces et compassionnels et l’accompagnement de l’accès au marché de l’innovation pour les maladies rares, en lien avec l’agence de l’innovation en santé (AIS) et l’alliance France Bioproduction.
- Un meilleur accès aux innovations : le recueil de PRO (patient reported outcome), grâce au développement d’une application smartphone permettant de renseigner des données en vie réelle des traitements, notamment en matière de qualité de vie générale et spécifique.
Missions des plateformes d’expertise maladies rares
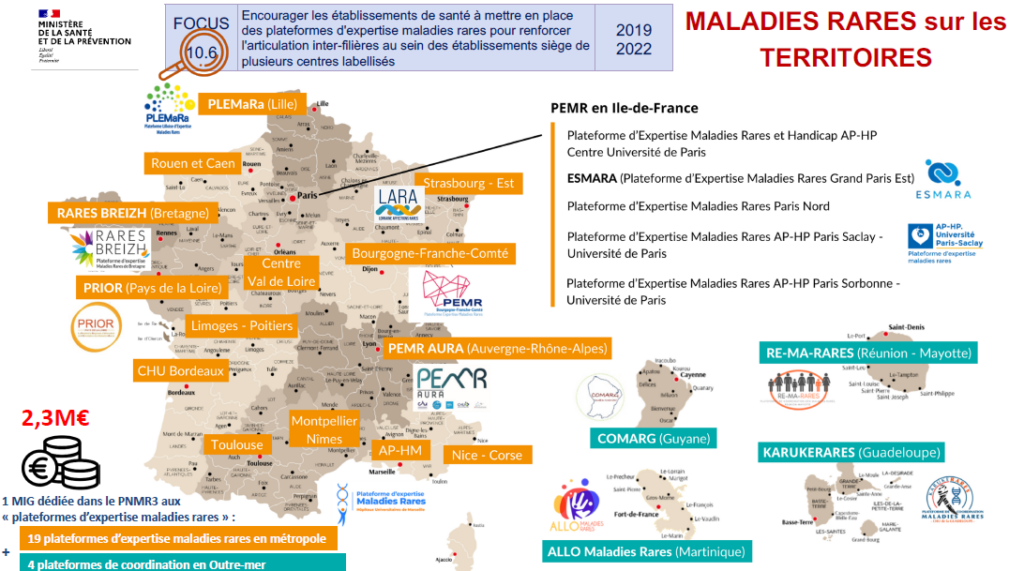
Aujourd’hui, il existe 19 plateformes d’expertise maladies rares sur le territoire et 4 plateformes de coordination d’outre-mer, qui s’investissent à la création de liens avec les acteurs du territoire (associations de patients, etc.), l’appui administratif aux centres maladies rares labellisés (campagne PIRAMIG, aide à la constitution des dossiers de labellisation, évaluation à 5 ans des ERN, etc.) et soutien aux activités des centres maladies rares (saisie des données maladies rares, collaboration avec les autres plateformes maladies rares, l’accompagnement dans les projets de recherche : EJP RD/ANR – Joint Translational Call, attaché.e de recherche clinique, etc.).
Lors de cette journée, une session a été consacrée à la transplantation pulmonaire dans les maladies respiratoires rares, notamment l’hypertension pulmonaire. Cette maladie rare se définit par une élévation trop importante de la pression du sang dans les artères pulmonaires. Au fil du temps, elles s’épaississent et se bouchent, processus appelé remodelage vasculaire. Cela réduit l’espace dans lequel le sang circule vers les poumons, provoquant une augmentation de la pression sanguine pulmonaire. Cette pression impose un effort au cœur qui à terme peut cesser de fonctionner normalement, et aboutit à une insuffisance cardiaque droite. Les symptômes ne sont pas spécifiques et peuvent être confondus avec ceux d’autres maladies plus fréquentes du cœur et des poumons.
Même s’il s’agit d’une pathologie rare, le développement des traitements s’est accéléré au cours des 25 dernières années avec 14 traitements approuvés. Cependant, chez les patients avec une hypertension artérielle pulmonaire (HTAP) réfractaire malgré un traitement maximal, la transplantation pulmonaire reste une option thérapeutique importante, rapporte le Pr Laurent SAVALE (pneumologue, centre de référence coordonnateur de l’hypertension pulmonaire, PulmoTension, hôpital Bicêtre, AP-HP). L’expert insiste sur la coordination des centres dans la prise en charge du patient atteint d’HTAP (voir figure ci-dessous), en sachant que 80 % des transplantations pulmonaires sont réalisées à l’hôpital Marie Lannelongue. La transplantation bi-pulmonaire est la plus répandue, celle du cœur-poumon, reste nécessaire dans certains cas.
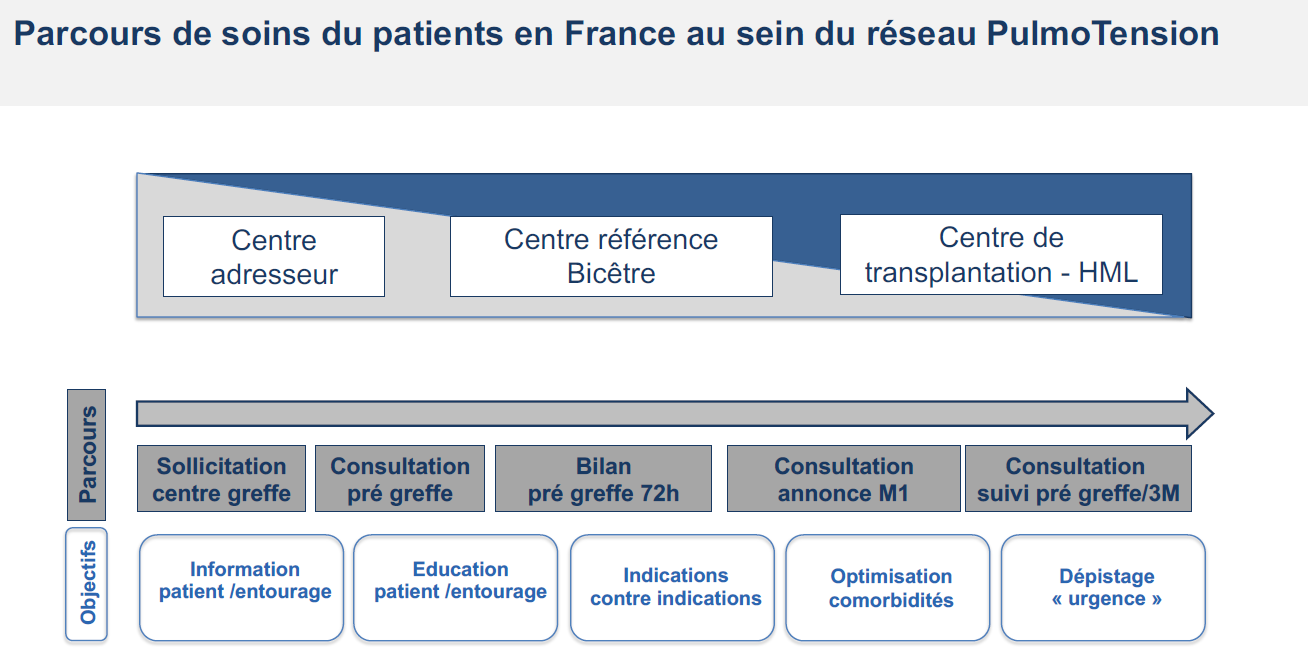
Bilan transplantation et inscription sur liste : à quel moment ?
Selon le Pr Laurent SAVALE, l’évaluation de l’éligibilité à une transplantation pulmonaire peut prendre du temps et doit être planifiée à l’avance. Par conséquent, dès lors que la réponse à une première ligne de traitement est insuffisante, le patient doit être référé au centre de transplantation afin de bénéficier d’une évaluation approfondie et d’être informé des modalités, des risques et des avantages de cette chirurgie. Le PNDS de l’HTAP détaille plusieurs critères qui justifient la réalisation d’une évaluation pré-transplantation ou l’inscription sur la liste de transplantation. Il ajoute que malgré le développement des traitements, le délai médian entre le diagnostic de l’HTAP et la greffe est de 3,7 ans (1,4 – 7,7 ans), particulièrement pour les patients avec un phénotype mal adaptatif du ventricule droit.
La décompensation cardiaque droite aiguë fait partie des événements qui peuvent survenir au cours de l’évolution de la maladie, avec une incidence annuelle estimée entre 2 et 9 % des cas. Certains patients développent une insuffisance ventriculaire droite réfractaire au traitement médical, pour lesquels une assistance circulatoire ou une transplantation cardio-pulmonaire ou bi-pulmonaire en « super-urgence » peuvent être envisagées. Cette prise en charge a considérablement amélioré le pronostic de ces patients. Par conséquent, il est essentiel d’orienter les cas de décompensation aiguë de l’HTP vers un environnement offrant la possibilité d’une prise en charge multidisciplinaire (médicale/assistance circulatoire/greffe), conclut le Pr SAVALE.
La survie au cours de la première année qui suit la transplantation pulmonaire est principalement impactée par les complications peropératoires. D’après une étude rapportée par le Dr Sacha MUSSOT (chirurgien, centre de référence constitutif de l’hypertension pulmonaire, hôpital Marie Lannelongue), en comparant les données de transplantation pulmonaire entre 1990 et 2010, la mortalité post-opératoire est la plus élevée dans l’hypertension artérielle pulmonaire, en raison de différentes complications : le dysfonctionnement cardiaque droit toujours associé, une intervention chirurgicale exigeante, etc.
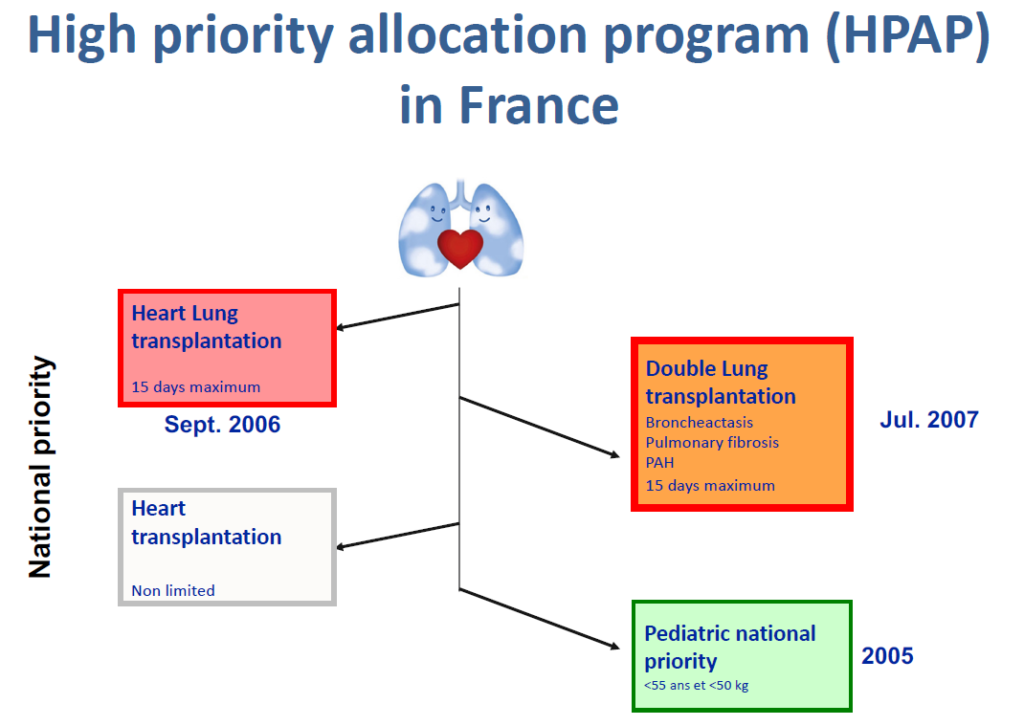
La survie post transplantation s’est améliorée cette dernière décennie, grâce à :
- Une meilleure attribution des greffes notamment en « super urgence »
- Le passage progressif d’une transplantation cœur-poumon vers une transplantation bi-pulmonaire. Depuis 2014, 50 transplantations/an sont réalisées dont 4/5 sont des patients atteints d’HTAP primitive ou secondaire à une maladie sévère rapporte l’expert. Les transplantations bi-pulmonaires représentent plus de 90 % des greffes versus 10 % des transplantations cœur-poumon. Cette dernière reste la seule option pour le syndrome d’Eisenmenger.
- Aux progrès des techniques chirurgicales (développement d’assistance circulatoire mécanique), et des techniques d’anesthésie-réanimation. Une des avancées les plus notables des dernières décennies est l’utilisation de l’oxygénation par membrane extra-corporelle (extracorporeal membrane oxygenation, ECMO) périphérique en peropératoire.
- L’amélioration des soins postopératoires (gestion des ECMO, des traitements) et la prise en charge globale des patients transplantés.
La première transplantation mono-pulmonaire a été tentée chez l’homme aux États-Unis en 1963. Ensuite, une quarantaine de transplantations mono-pulmonaires ont été réalisées dans le monde jusqu’au début des années 1980, mais la survie des receveurs était faible, ne dépassant pas quelques mois. Ce n’est qu’après le développement de la Ciclosporine et son approbation par la Food and Drug Administration (FDA) en 1983 que la transplantation d’organes solides a réellement pris son essor. En 2022, ce sont 4552 greffes pulmonaires réalisées dans le monde selon les données de The International Society for Heart and Lung Transplantation (ISHLT), comme le souligne le Dr Jérôme LE PAVEC, pneumologue, centre de référence constitutif de l’hypertension pulmonaire, hôpital Marie Lannelongue.
La transplantation pulmonaire est réalisée principalement chez les patients atteints de BPCO (broncho-pneumopathie chronique obstructive) ou de fibrose pulmonaire ; l’hypertension pulmonaire concerne environ 10 % des indications de greffes. À l’hôpital Marie Lannelongue, les greffes pulmonaires concernant également les patients atteints de sclérodermie systémique (qui était contre-indiquée jusqu’en 2010), la sarcoïdose, l’histiocytose, et la lymphangioléiomyomatose (LAM). Il convient de noter que la greffe pulmonaire a nettement diminué chez les patients atteints de mucoviscidose. Au sein de ce centre expert, la transplantation pulmonaire est également réalisée chez les enfants atteints d’hypertension pulmonaire.
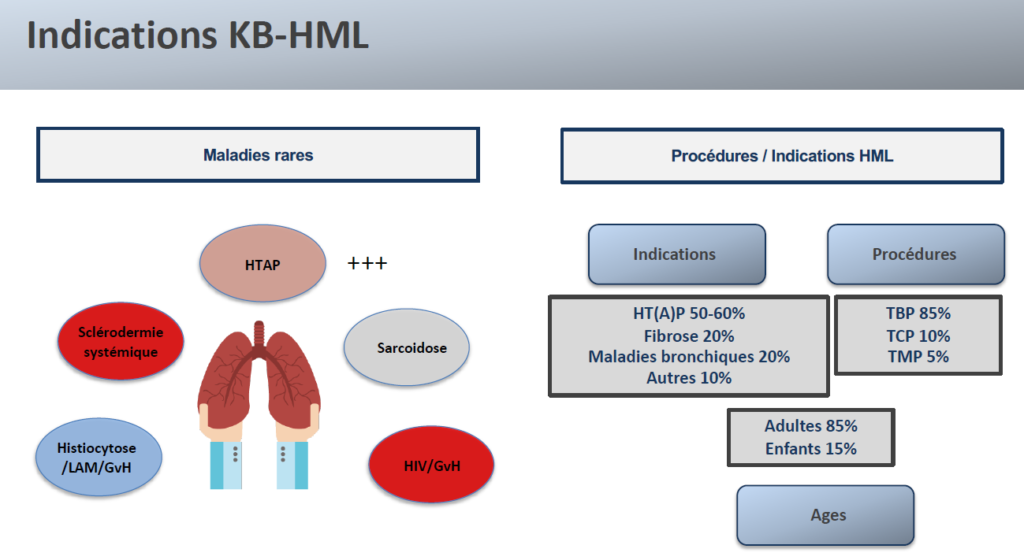
Les complications post-greffes pulmonaires
Le Dr Jerôme Le PAVEC présente les complications post-greffes pulmonaires, qui peuvent être divisées en complications précoces ou tardives.
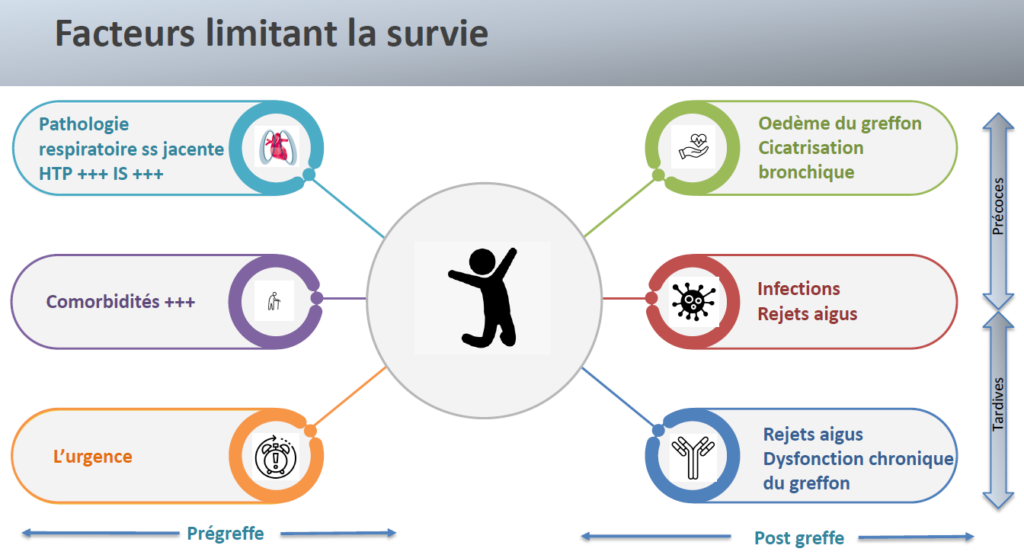
La dysfonction primaire du greffon est la première cause de mortalité dans la première année et concerne 10 à 20 % des patients. Cette complication inflammatoire du greffon qui se manifeste cliniquement par de l’hypoxémie et de l’œdème pulmonaire, quelques jours après la greffe.
Les complications infectieuses bactériennes, virales et fongiques constituent la deuxième cause de mortalité. Plusieurs facteurs tels que l’immunosuppression, la colonisation en pré-greffe, les facteurs bronchiques clearance / ischémie / stent, la ventilation, le contact avec le milieu extérieur contribuent au fardeau infectieux. Les rejets aigus peuvent être cellulaires (concernent 30 % des cas dans la première année et sont responsables de 4 % des décès à 30 jours) ou humoraux (médiés par les anticorps anti-HLA).
La principale complication bronchique est la sténose. La formation de tissu granulaire dans les bronches peut aussi survenir de quelques semaines à quelques mois post-greffe, et cela est exacerbé par la présence d’Aspergillus au site anastomotique. Des cas de bronchomalacie ont été rapportés et ceux-ci surviennent 3-4 mois post-greffe.
La dysfonction chronique du greffon atteint 50 % et 75 % des receveurs à 5 ans et 10 ans, respectivement, et est la première cause de mortalité après un an. Elle se divise en plusieurs entités qui parfois se chevauchent, la plus connue étant le syndrome de bronchiolite oblitérante (BOS). Le BOS est un diagnostic clinique marqué par un trouble ventilatoire obstructif chronique aux épreuves fonctionnelles respiratoires (EFR). C’est une maladie obstructive des petites voies aériennes où l’inflammation chronique mine la capacité régénératrice de l’épithélium et favorise la formation de fibrose irréversible. Le seul traitement pour cette complication, réservé à certains patients sélectionnés, est la retransplantation. D’autres complications possibles incluent des manifestations néoplasiques, principalement d’origine hématologique et dermatologique, ainsi que des complications métaboliques telles que la dyslipidémie, le diabète, l’hypertension et la défaillance rénale, qui peuvent être liées à l’immunosuppression.
Quelle surveillance pour les patients transplantés ?
Tout un protocole de suivi est mis en place pour les patients transplantés pulmonaires, selon le Dr Jérôme LE PAVEC. L’évolution de la fonction du greffon est surveillée régulièrement à l’aide de spirométries réalisées à domicile, ainsi que d’explorations fonctionnelles respiratoires (EFR) effectuées à l’hôpital chaque trimestre. De plus, une fibroscopie pour bronchoscopie avec lavage broncho-alvéolaire (BTP/LBA) est réalisée un mois après la transplantation, et en cas de moindre symptomatologie évoquant des complications, précise l’expert.
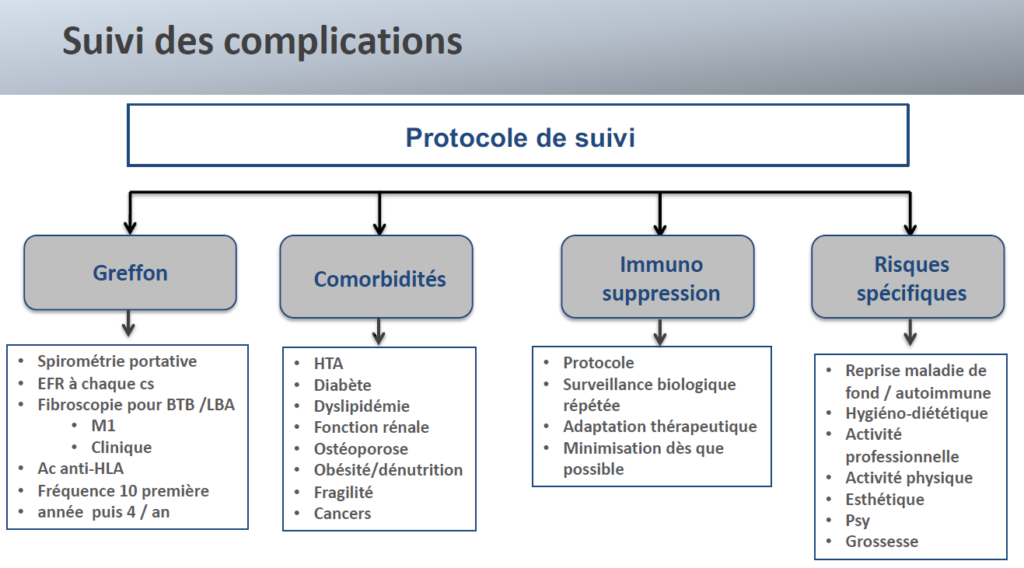
Le Dr Jérôme LE PAVEC conclut en mettant en évidence les progrès réalisés dans le domaine de la transplantation pulmonaire au fil du temps. Parmi ces avancées, on peut citer l‘amélioration des protocoles d’immunosuppression, tels que la photophérèse extracorporelle et la retransplantation en cas de besoin. Il mentionne également la réhabilitation et la modification des greffons comme des éléments contribuant aux améliorations observées. De plus, il souligne la mise en place de programmes de « super urgence » visant à accélérer le processus de transplantation pour les patients les plus gravement atteints. Ces développements témoignent des progrès significatifs dans le domaine de la transplantation pulmonaire.
Cette journée de la Plateforme d’Expertise Maladies Rares Paris-Saclay a offert une opportunité unique de sensibiliser le public présent aux défis et aux avancées de la transplantation dans le domaine des maladies rares. Elle met en évidence l’importance de la collaboration interdisciplinaire pour améliorer les résultats et la prise en charge des patients. La transplantation d’organes continue d’offrir une lueur d’espoir pour ceux qui luttent contre des maladies rares, et contribue à améliorer la vie des patients.
RespiFIL remercie l’équipe de la plateforme d’expertise maladies rares Paris-Saclay pour l’invitation et son accueil à cette journée !


