Retour sur la 25ème rencontre de l’association française des pneumopathies interstitielles de l’enfant (AFPIE)

La 25ème rencontre entre familles et professionnels de l’association française des pneumopathies interstitielles de l’enfant (AFPIE) s’est tenue le 9 avril au Centre hospitalier intercommunal de Créteil (Centre de référence constitutif des maladies respiratoires rares, RespiRare) sous l’impulsion du Pr Raph Epaud, pneumopédiatre, et de Mme Yaëlle Castellana, présidente de l’Association AFPIE.
En matinée, l’édition 2022 a porté sur les thèmes de la prise en charge thérapeutique des pneumopathies interstitielles diffuses (PID) de l’enfant, sur l’évolution et les changements dans la prise en charge nutritionnelle, ainsi que sur l’implication de la génétique dans ces maladies rares.
Quelles sont les causes de la maladie ?
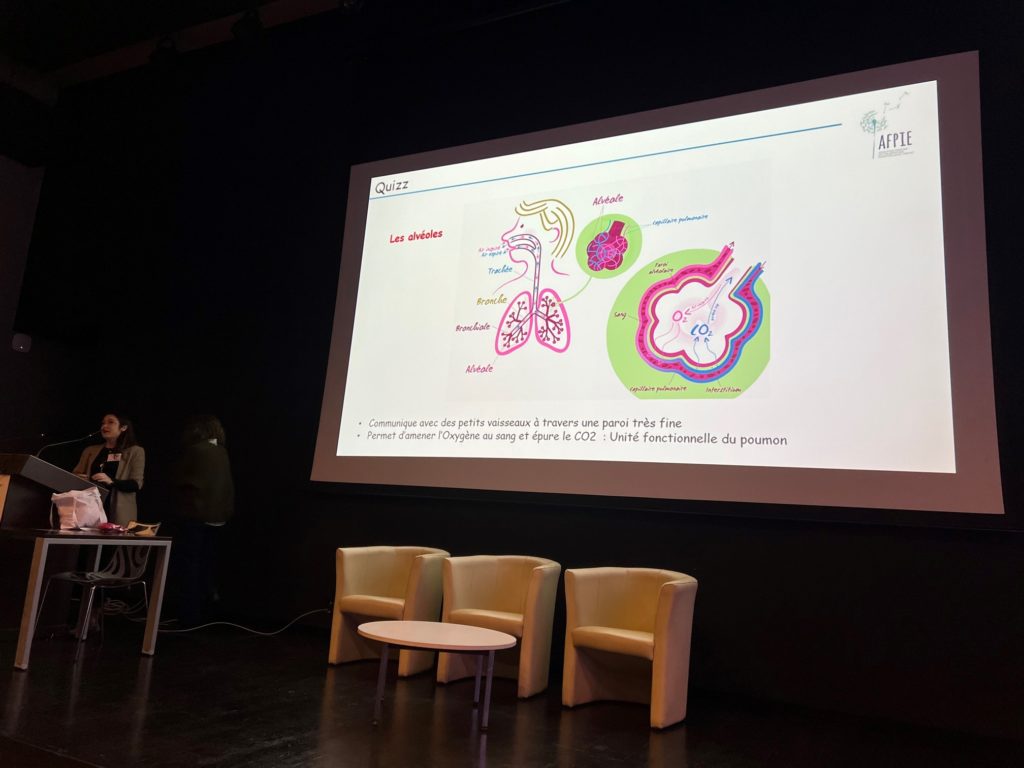
Grâce à un quiz ludique et interactif avec les enfants et leurs parents, les Drs Céline Delestrain, pneumopédiatre au CHI Créteil, et Nadia Nathan, pneumopédiatre à l’hôpital Trousseau AP-HP (Centre de référence coordonnateur des maladies respiratoires rares, RespiRare), ont introduit cette session par les éléments essentiels à la respiration (trachée, poumon, bronches, bronchioles, alvéoles), dont vous trouverez la description sur la page RespiFIL.
Les pneumopathies interstitielles diffuses (PID) sont des maladies respiratoires rares qui regroupent des pathologies très variées ayant en commun une altération des échanges gazeux. La prévalence est plus importante chez les nourrissons. Ces maladies affectent les structures périphériques du poumon, à savoir :
- les bronchioles
- les alvéoles
- l’interstitium
- les vaisseaux

Parmi les principales causes de PID :
Chez les nourrissons, elles comprennent :
- les anomalies de développement du poumon et/ou de croissance
- les anomalies du surfactant
- ou l’hyperplasie des cellules neuroendocrines (NEHI)
Chez les enfants et, les adolescents, elles peuvent être l’origine de maladies telles que :
- la sarcoïdose
- l’hémosidérose
- des maladies auto-immunes / auto-inflammatoires
- les maladies du système immunitaire
- les maladies vasculaires ou lymphatiques
- les maladies liées à l’environnement
Selon les données de l’étude menée par le réseau français des maladies respiratoires rares (RespiRare) en 2012, les causes de PID de l’enfant qui prédominent sont les maladies du surfactant et la protéinose alvéolaire, l’hémosidérose et la sarcoïdose.
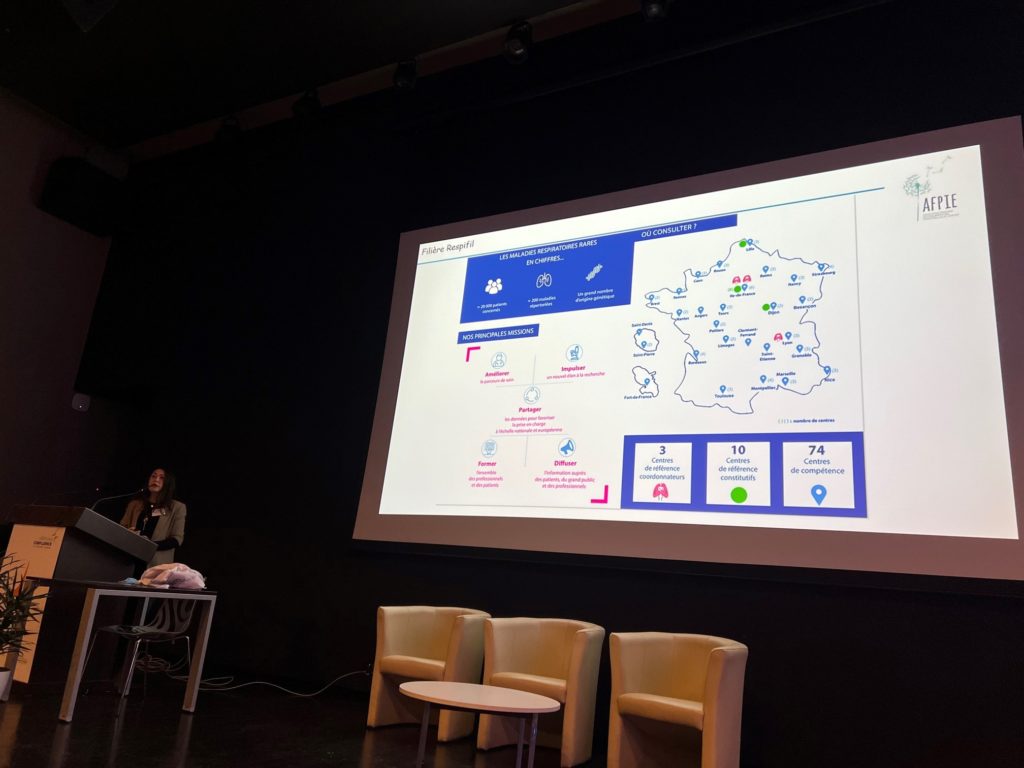
La filière RespiFIL
La prise en charge des PID de l’enfant est multidisciplinaire et se fait dans l’un des centres de référence ou de compétence du réseau RespiRare (liste des centres) coordonnés par la filière RespiFIL dont les principales missions sont :
- l’amélioration du parcours de soin des patients
- impulser un nouvel élan à la recherche en relayant les informations du domaine
- former les professionnels de santé et les patients
- diffuser l’information auprès des professionnels, des patients, de leurs proches et du grand public
- être en lien avec l’Europe et le Réseau Européen de Référence (ERN Lung)


Depuis plusieurs années, des Réunions de Concertation Pluridisciplinaires (RCP) nationales PID pédiatriques sont mises en place, coordonnées par le Dr Nadia Nathan pour discuter de cas complexes et établir un diagnostic précis : « en moyenne 35 % des dossiers discutés ont fait l’objet
d’une modification de diagnostic suite à une RCP nationale PID pédiatrique » rapporte la spécialiste.
Les traitements
En fonction de la situation de chacun, différents traitements peuvent être proposés afin d’améliorer les symptômes, la tolérance à l’effort et la qualité de vie.
A l’heure actuelle, les médicaments utilisés dans les PID comprennent :
- la corticothérapie (bolus IV, orale)
- l’azithromycine
- l’hydroxychloroquine
- les immunodépresseurs
La prise en charge comprend également :
- une supplémentation en oxygène (oxygénothérapie) à domicile
- un support nutritionnel
- la vaccination
- les aides sociales
- l’éducation thérapeutique du patient (ETP)
- le programme de transition
Parmi les perspectives thérapeutiques dans les PID de l’enfant (3 phases ont été distinguées) :
- les nouveaux traitements en cours d’évaluation
- les anti fibrosants qui ciblent l’inflammation : nintedanib
- le traitement spécifique des protéinoses alvéolaires
- les nouveaux traitements utilisés hors essais cliniques
- les anti-fibrosants : pirfénidone
- les inhibiteurs de JAK pour les interféronopathies (STING1, COPA)
- la transplantation pulmonaire
- le futur
- les correcteurs protéiniques (ABCA3)
- la thérapie génique (ABCA3, SP-B)
- les biothérapies
Le dépistage & le suivi
Par ailleurs, pour aider au dépistage et au suivi de la maladie, le Dr Delestrain nous a démontré la pertinence de « l’échographie pulmonaire » : un outil non invasif, non irradiant et facile à utiliser au lit du malade ou dans un box de consultation.

Vivre avec une maladie respiratoire rare
Les questionnaires de qualité de vie pour les enfants atteints de PID et leurs parents
Pour améliorer la qualité des soins, le point de vue des patients est aujourd’hui reconnu comme essentiel et complémentaire à l’évaluation menée par les professionnels. Cette évaluation menée par les professionnels de santé doit être complétée par celle des patients. Elle se fonde sur les PROs (Patients-Reported Outcomes) qui mesurent la qualité des résultats de soins perçus par le patient. Par exemple, grâce a une application mobile, les données recueillies par le patient seront transmises au professionnel de santé lui permettant d’avoir une vision globale sur la gestion de sa maladie. Cependant, cette démarche est encore peu développée en France.
Des questionnaires de qualité de vie pour l’enfant PID et leurs parents ont été créés. Une première étude a été menée regroupant 78 enfants PID. Le questionnaire a été rempli par les parents et les enfants de plus de 8 ans, puis converti en score de 0 à 100 points. Les facteurs significativement associés à un score de qualité de vie plus faible étaient : une atteinte extra-pulmonaire, la sévérité de la maladie, une oxygénothérapie, une nutrition entérale, et le nombre de traitements par voie orale.
« Étonnamment, les facteurs qui ne baissent pas (voir améliorent) la qualité de vie sont l’absence de diagnostic, la durée de la maladie, avoir un proche atteint de la même pathologie, les bolus de corticoïdes » souligne le Dr Nathan. Une seconde étude est en cours destinée à déterminer la qualité de vie des parents de patients atteints de PID, dont les résultats seront publiés prochainement.
La transition enfant adulte
Enfin, pour améliorer le passage dans la vie adulte, un programme de transition enfant-adulte est mis en place au sein de la filière afin de permettre :
- un suivi médical optimisé
- d’améliorer l’autonomie du jeune vis-à-vis de ses traitements et de sa propre prise en charge
- d’aider dans l’orientation scolaire et professionnelle
- et de l’éclairer, l’informer sur ses projets de vie (santé familiale et sexuelle, transmission, aide à la procréation, etc.)
La prise en charge nutritionnelle
La prise en charge nutritionnelle comprend à la fois :
- la couverture nutritionnelle en quantité et en qualité
- la découverte sensorielle et gustative
La perte de poids et les troubles de la croissance sont fréquents chez les enfants atteints de PID, assure le Dr Karine Garcette, gastro-entérologue pédiatrique à l’hôpital Trousseau AP-HP et l’explique par :
- des dépenses énergétiques accrues
- dûes à un travail respiratoire augmenté
- à l’inflammation chronique
- et aux infections fréquentes
- des apports énergétiques qui induisent à une anorexie, ce qui développe :
- une asthénie/dyspnée
- des infections
- des difficultés alimentaires
- et des reflux gastro-œsophagien
Ainsi, tous ces facteurs favorisent une hypoxémie chronique (définie comme un faible taux d’oxygène dans le sang).
Les apports oraux étant insuffisants, ils entraînent un risque de dénutrition, de dégradation respiratoire, c’est alors que le professionnel propose une nutrition entérale (avec gastrostomie).
Le syndrome de dysoralité sensorielle
Lorsque l’on se nourrit, l’acte de manger sollicite plusieurs sens : le goût naît des voies gustatives, olfactives, visuelles, auditives, tactiles. Nous voyons la couleur des aliments, leur forme, leur organisation dans notre assiette, nous sentons les parfums des plats, nous entendons les trucs qui craquent, qui croustillent, notre bouche sent la consistance des produits, leurs saveurs. Tout cela, ça crée une « image sensorielle » dans notre cerveau – et chaque aliment, chaque plat a son image sensorielle propre !
Cependant, souvent, les enfants sous sonde nasogastrique ou nutrition entérale développent le syndrome de dysoralité sensorielle, liée à une hypersensibilité aux goûts, aux odeurs et aux textures. Tout produit lié à la bouche, que l’enfant va voir, sentir ou toucher va générer un mécanisme de défense (évitement, détournement du regard, réflexe hypernauséeux, refus du toucher, agitation/colère, etc.). « Dans les PID, la nutrition entérale et l’oxygénothérapie vont favoriser toutes ces difficultés » souligne la spécialiste.
Les points de vigilance à mettre en place
Pour éviter ce syndrome, certains points de vigilance sont à mettre en place à l’aide d’une équipe pluridisciplinaire (psychomotricienne, orthophoniste, psychologue) pour éviter les troubles alimentaires et sensoriels :
- soutien du développement de l’enfant avec sa famille dès le début de l’hospitalisation et à la mise en place du dispositif de nutrition entérale puis au domicile
- aménagement de l’environnement calme, propice aux explorations et aux interactions en respectant le rythme de l’enfant et en accompagnant l’enfant par la parole, le regard et un soutien corporel autant que possible
- soutien de la motricité spontanée par l’installation en proposant la station assise dès que possible afin d’améliorer la respiration et la déglutition, les interactions avec l’entourage et l’environnement (éveil, sociabilité, etc.)
- expériences sensori-motrices tactiles, visuelles, auditives, gustatives, olfactives et vestibulaires en encourageant la motricité spontanée (soutien postural dans le lit, tapis d’éveil, jouets accessibles, etc.)
- aménagement de la nutrition entérale
- soutien de la parentalité
Les conseils de la diététicienne
Mme Catherine Bourron Normand, diététicienne, CMSEA Paris rapporte que les apports alimentaires journaliers recommandés pour un enfant de un an sont en moyenne de 1000 kcal. Pour un enfant du même âge avec une maladie pulmonaire (telle que la PID) les apports alimentaires journaliers seront majorés de 25 à 50 % en lien avec le niveau de surconsommation dû à la pathologie soit 1250 à 1500 kcal par jour.
Selon la spécialiste, afin d’anticiper le sevrage chez un enfant sous nutrition entérale, il est important de modifier la composition d’une ou plusieurs prises et proposer des activités autour de la sensorialité.
Il est proposé de remplacer le mélange industriel par une association d’aliments riches comme le lait infantile, la viande, les poissons, les pommes de terre, les légumes, les huiles variées, les fruits, etc. Cela permet de préparer à une alimentation par la bouche en particulier pour créer le lien entre l’aliment et les récepteurs du goût.
Du laboratoire de génétique à la famille
Retrouvez tout le contenu des interventions du Pr Pascale Fanen (généticienne) et de Yaëlle Castellana expliqué dans notre livret dédié au test génétique « en partant de la cellule, découvrez l’intérêt de consulter et d’effectuer un test génétique. » Celui-ci a été conçu par une équipe pluridisciplinaire impliquant aussi bien des professionnels de santé que des associations de patients.
Beaucoup d’interactions entre les intervenants (professionnels) et le public familial (parents, enfants), les quiz en début de séance avec la possibilité de gagner une mascotte RespiFIL ont rencontré un vif succès auprès des enfants.



